Информация для пациентов
График приёма граждан
Пилотный проект, направленный на стимулирование рождаемости
В соответствии с постановлением Правительства России в Новгородской области на территории Боровичского, Валдайского и Старорусского районов реализуется пилотный проект, направленный на стимулирование рождаемости.
Целью проекта является создание удобной и комфортной инфраструктуры для стимулирования рождаемости в регионе. В реализации проекта принимают участие многие органы исполнительной власти региона, ведомства, муниципалитеты. Мероприятия в области охраны здоровья реализуются Минздравом Новгородской области.
В рамках диспансеризации ведется оценка репродуктивного здоровья женщин и мужчин в возрасте от 18 до 49 лет. Для этого гражданам, проживающим в Новгородской области, надо обратиться в поликлинику по месту жительства.
В Валдайском многопрофильном медицинском центре состоялось открытие нового акушерского отделения. Это стало знаковым событием для всего района, в Год семьи. Новое отделение оснащено высокотехнологичным акушерским, хирургическим и анестезиологическим оборудованием.
Вручаются сертификаты на получения терапевтической стоматологической помощи по полису ОМС в женских консультациях в Боровичском, Валдайском и Старорусском районах.
Проходят выездные симуляционные циклы для врачей-педиатров, врачей общей практики и фельдшеров первичного звена и приемных отделений медицинских организаций, подведомственных министерству здравоохранения Новгородской области, по оказанию неотложной помощи детям.
В женских консультациях региона отмечают «День беременных», регулярно работает «Школа будущих родителей».
В женских консультациях региона оказывается социально – психологическая помощь всем решившимся на искусственное прерывание беременности.
В регионе реализуется программа "Здравствуй, мама!", направленная на снижение количества абортов при поддержке Благотворительного фонда "Женщины за жизнь".
При выписке новорожденного из родильного дома вручается подарочный набор предметов ухода за новорожденными детьми в рамках программы "Подарок новорожденному".
В течение года медицинские сотрудники изучают эффективные перинатальные практики, вопросы охраны здоровья семей с детьми на обучающих семинарах и совместных конференциях.
В Год семьи, в День семьи, любви и верности в сквере у Новгородского областного клинического перинатального центра имени В. Ю. Мишекурина открылась «Аллея семей», украшенная стендами с фотографиями многодетных семей.
Сегодня Новгородский перинатальный центр это современное медицинское учреждение родовспоможения, оказывающее высокотехнологическую помощь в области акушерства, гинекологии, неонатологии. Сейчас именно здесь появляется на свет большинство детей Новгородской области.
Будущие мамы регулярно приглашаются на экскурсии по медицинскому учреждению. Гостям показывают современные родильные блоки и операционные, новое оборудование, уютные палаты, а также комнату для отцов.
Сохранение репродуктивного здоровья женщин, а также девочек-подростков, поддержка многодетных семей, профилактика ранних беременностей, работа психологов с беременными, оказание консультативной, социальной поддержки женщинам, совершенствование системы оказания медицинской помощи в области репродуктивного здоровья, основные составляющие пилотного проекта, направленного на стимулирование рождаемости в области здравоохранения.
В Новгородской области в рамках пилотного проекта, направленного на стимулирование рождаемости, жители региона смогут бесплатно пройти диспансеризацию по оценке своего репродуктивного здоровья.
Диспансеризацию по оценке репродуктивного здоровья смогут пройти все граждане в возрасте от 18 до 49 лет. Для этого им надо обратиться в поликлинику по месту жительства.
Диспансеризация взрослого населения репродуктивного возраста по оценке репродуктивного здоровья проводится в целях выявления у граждан признаков заболеваний или состояний, которые могут негативно повлиять на беременность и последующее течение беременности, родов и послеродового периода.
Первый этап диспансеризации включает:
Для женщин:
- анкетирование с 18-49 лет;
- прием (осмотр) врачом акушером-гинекологом;
- микроскопическое исследование влагалищных мазков;
- цитологическое исследование мазка с поверхности шейки матки и цервикального канала;
- у женщин в возрасте 18-29 лет проведение лабораторных исследований мазков на выявление возбудителей инфекционных заболеваний.
Для мужчин:
- анкетирование с 18-49 лет;
- прием (осмотр) врачом-урологом (при его отсутствии врачом-хирургом, прошедшим подготовку по вопросам репродуктивного здоровья у мужчин);
Второй этап диспансеризации проводится по результатам первого этапа в целях дополнительного обследования и уточнения диагноза заболевания (состояния) и при наличии показаний включает:
Для женщин:
- ультразвуковое исследование органов малого таза в начале или середине менструального цикла;
- ультразвуковое исследование молочных желез;
- в возрасте 30-49 проведение лабораторных исследований мазков выявление возбудителей инфекционных заболеваний органов малого таза методом полимеразной цепной реакции;
- повторный прием (осмотр) врачом акушером-гинекологом.
Для мужчин:
- спермограмма;
- микроскопическое исследование микрофлоры или проведение лабораторных исследований в целях выявления хламидийной инфекции методом полимеразной цепной реакции;
- ультразвуковое исследование предстательной железы и органов мошонки;
- повторный прием (осмотр) врачом-урологом (при его отсутствии врачом-хирургом, прошедшим подготовку по вопросам репродуктивного здоровья у мужчин).
Информация о беременности
Как подготовиться к беременности, каких правил питания придерживаться, как проверить фертильность, какие анализы сдать и какие витамины пить — давайте во всем разберемся. Чтобы малыш появился на свет крепким и здоровым, физическое состояние мамы должно быть в полном порядке. Позаботьтесь о своем здоровье еще до момента наступления беременности!
Начните подготовку к беременности не менее чем за три месяца, а лучше — за год. Чтобы ваша будущая беременность прошла легко, а малыш родился крепким и здоровым, вам нужно убедиться, что вы еще до зачатия избавились от вредных привычек.
Никотин, алкоголь, наркотики. С курением связывают от 20 до 30 % случаев рождения маловесных малышей, до 14 % — преждевременных родов и до 10 % — смертей детей после рождения. Клинически не установлена безопасная доза алкоголя для употребления в период ожидания малыша. Даже легкие наркотики увеличивают риск невынашивания беременности, рождения недоношенного ребенка, внутриутробной смерти плода, задержек развития, позже — проблем с обучением и поведением. Прием всех этих веществ и беременность несовместимы.
Лекарства. Некоторые лекарства могут вызывать пороки развития. Обязательно проинформируйте врача, который готовит вас к беременности и будет ее вести, обо всех принимаемых вами медикаментах.
Химические вещества. Некоторые химикаты опасны для плода, особенно в первом триместре. Срок беременности от 3 до 8 недель, когда начинает формироваться центральная нервная система в виде нервной трубки, — самый чувствительный. Ситуация взаимодействия с химикатами тем более опасна, что в самый сенситивный период внутриутробного развития эмбриона женщина еще может и не подозревать о наступлении беременности.
Стресс. Стресс связывают с нарушениями в менструальном цикле, в том числе с задержкой и отсутствием овуляции. Максимально избавьте себя от стрессовых условий и ситуаций. Расслабляющие техники, йога, медитация могут помочь сбалансировать уровень внутреннего эмоционального напряжения.
Кофеин (кофе, какао, чай, шоколад, кола). Исследования связывают употребление высоких доз кофеина с трудностями с зачатием, некоторые из них дают статистику снижения фертильности почти на треть.
Чрезмерные физические нагрузки. Влияют на фертильность как женщин (понижают выработку прогестерона и сбивают цикл), так и мужчин (тем более в сочетании со спортивным питанием).
Если вы мысленно поставили галочку у одного или нескольких пунктов из упомянутых выше, поменяйте вредные привычки на новые. Что можно сделать для того, чтобы войти в беременность с уверенностью в своей хорошей физической и психологической форме?
- Пройдите медико-генетическое обследование. Это поможет определить риски наследственных заболеваний и принять меры для их предотвращения.
- Будьте физически активны. Минимальная рекомендованная недельная физическая нагрузка — 150 минут аэробных упражнений, или 5 раз по 30 минут (максимальная — 5 часов в неделю). Найдите для себя вид физической активности, которая доставляет вам удовольствие, и не бросайте ее. Если вы совсем не дружите со спортом, выберите ходьбу в интенсивном темпе.
- Нормализуйте массу тела, следите за своим питанием и физической активностью, чтобы достичь оптимального веса. Правильно питайтесь, обеспечьте организм всеми необходимыми витаминами (в первую очередь вам понадобятся фолиевая кислота и цинк). При сильных витаминных дефицитах (это могут показать анализы, а также ваше собственное состояние) начните принимать витамины для беременных. Какие из них подойдут лучше — обсудите с врачом, который готовит вас к беременности
- Полноценно отдыхайте, расслабляйтесь, достаточно спите, поддерживайте позитивный психологический настрой. Если есть сомнения, страхи, тревоги – сейчас самое время обсудить их, а также узнать взгляды друг друга на ключевые моменты воспитания ребенка
- Следите за циклом и овуляцией.

Как подготовиться к беременности, каких правил питания придерживаться, как проверить фертильность, какие анализы сдать и какие витамины пить — давайте во всем разберемся. Чтобы малыш появился на свет крепким и здоровым, физическое состояние мамы должно быть в полном порядке. Позаботьтесь о своем здоровье еще до момента наступления беременности!
Начните подготовку к беременности не менее чем за три месяца, а лучше — за год. Чтобы ваша будущая беременность прошла легко, а малыш родился крепким и здоровым, вам нужно убедиться, что вы еще до зачатия избавились от вредных привычек.
Никотин, алкоголь, наркотики. С курением связывают от 20 до 30 % случаев рождения маловесных малышей, до 14 % — преждевременных родов и до 10 % — смертей детей после рождения. Клинически не установлена безопасная доза алкоголя для употребления в период ожидания малыша. Даже легкие наркотики увеличивают риск невынашивания беременности, рождения недоношенного ребенка, внутриутробной смерти плода, задержек развития, позже — проблем с обучением и поведением. Прием всех этих веществ и беременность несовместимы.
Лекарства. Некоторые лекарства могут вызывать пороки развития. Обязательно проинформируйте врача, который готовит вас к беременности и будет ее вести, обо всех принимаемых вами медикаментах.
Химические вещества. Некоторые химикаты опасны для плода, особенно в первом триместре. Срок беременности от 3 до 8 недель, когда начинает формироваться центральная нервная система в виде нервной трубки, — самый чувствительный. Ситуация взаимодействия с химикатами тем более опасна, что в самый сенситивный период внутриутробного развития эмбриона женщина еще может и не подозревать о наступлении беременности.
Стресс. Стресс связывают с нарушениями в менструальном цикле, в том числе с задержкой и отсутствием овуляции. Максимально избавьте себя от стрессовых условий и ситуаций. Расслабляющие техники, йога, медитация могут помочь сбалансировать уровень внутреннего эмоционального напряжения.
Кофеин (кофе, какао, чай, шоколад, кола). Исследования связывают употребление высоких доз кофеина с трудностями с зачатием, некоторые из них дают статистику снижения фертильности почти на треть.
Чрезмерные физические нагрузки. Влияют на фертильность как женщин (понижают выработку прогестерона и сбивают цикл), так и мужчин (тем более в сочетании со спортивным питанием).
Если вы мысленно поставили галочку у одного или нескольких пунктов из упомянутых выше, поменяйте вредные привычки на новые. Что можно сделать для того, чтобы войти в беременность с уверенностью в своей хорошей физической и психологической форме?
- Пройдите медико-генетическое обследование. Это поможет определить риски наследственных заболеваний и принять меры для их предотвращения.
- Будьте физически активны. Минимальная рекомендованная недельная физическая нагрузка — 150 минут аэробных упражнений, или 5 раз по 30 минут (максимальная — 5 часов в неделю). Найдите для себя вид физической активности, которая доставляет вам удовольствие, и не бросайте ее. Если вы совсем не дружите со спортом, выберите ходьбу в интенсивном темпе.
- Нормализуйте массу тела, следите за своим питанием и физической активностью, чтобы достичь оптимального веса. Правильно питайтесь, обеспечьте организм всеми необходимыми витаминами (в первую очередь вам понадобятся фолиевая кислота и цинк). При сильных витаминных дефицитах (это могут показать анализы, а также ваше собственное состояние) начните принимать витамины для беременных. Какие из них подойдут лучше — обсудите с врачом, который готовит вас к беременности
- Полноценно отдыхайте, расслабляйтесь, достаточно спите, поддерживайте позитивный психологический настрой. Если есть сомнения, страхи, тревоги – сейчас самое время обсудить их, а также узнать взгляды друг друга на ключевые моменты воспитания ребенка
- Следите за циклом и овуляцией.

Предстоящее материнство часто вызывает волнения и переживания у женщин. Справиться с тревогами помогут специальные знания в области прав беременных, психологии, медицины, налаживания грудного вскармливания, грамотной организации сна малыша и пр. Для ответов на множество вопросов уже более 5 лет работает круглосуточная анонимная горячая линия помощи беременным и молодым мамам. Профессиональные психологи, юристы, врачи и социальные работники благотворительного фонда «Женщины за жизнь» помогают бесплатно по номеру 8 (800) 200-04-92. Также на сайте фонда https://womenprolife.ru/request можно оставить заявку и получить психологическую, юридическую и медицинскую консультации, а также вещевую, продуктовую и материальную помощь.
Больше информации: https://национальныепроекты.рф/mediaProjects/pomoshch-materyam
Зачастую будущих мам беспокоит ситуация с финансами, жильем или карьерой. Во многих вопросах помогает национальный проект «Демография».
Например, у семей с детьми есть возможность оформить специальную «Семейную ипотеку» с льготной ставкой, чтобы приобрести квартиру или выбрать жилье побольше. Можно оформить единое пособие, ежемесячные выплаты из материнского капитала или направить средства сертификата на образование детей.
Больше информации: https://национальныепроекты.рф/mediaProjects/mery-podderzhki-dlya-roditeley/
Бывает, что за время декрета женщина утрачивает какие-то навыки, или же вовсе хочет сменить работу, а зачастую и сферу деятельности. Здесь большим подспорьем также может стать национальный проект «Демография», благодаря программе переобучения и повышения квалификации мамы, воспитывающие маленьких детей, могут бесплатно получить новую профессию или обновить компетенции, чтобы найти или вернуться на прежнюю работу компетентным специалистом. Заявку на участие в программе можно подать онлайн на портале «Работа России». Обучение по различным программам проходит в том числе дистанционно, а значит есть возможность заниматься и воспитанием детей, и своим образованием.
Больше информации: https://trudvsem.ru/information-pages/support-employment/
Большинство мер поддержки для семей с детьми оказываются в проактивном формате или с помощью подачи только одного электронного заявления на портале «Госуслуги». Такая инициатива называется «Социальное казначейство». Благодаря ей молодой или будущей маме нет необходимости посещать МФЦ, Социальный Фонд России или другие инстанции, все можно сделать онлайн.
Больше информации: https://национальныепроекты.рф/news/sotsialnoe-kaznacheystvo-vse-sotsialnye-vyplaty-v-odnom-okne-kak-eto-budet-rabotat/
Начнем рассказ о развитии плода по неделям с самого начала — от момента оплодотворения. Плод возрастом до 8ми недель называют эмбрионом, это происходит до формирования всех систем органов.
Развитие эмбриона: 1-я неделя.
Яйцеклетка оплодотворяется и начинает активно делиться. Яйцеклетка направляется к полости матки по маточным трубам, по пути освобождаясь от оболочки. На 6—8й дни осуществляется имплантация яйца — внедрение в эндометрий. Яйцо оседает на поверхность слизистой оболочки матки и используя хориальные ворсинки прикрепляется к слизистой матки.
Развитие эмбриона на 2-3 недели.
Эмбрион активно развивается, начиная обосабливаться от оболочек. На данном этапе формируются зачатки мышечной, костной и нервной систем. Поэтому этот период беременности считают важным.
Развитие эмбриона: 4–7 недели.
У эмбриона формируется сердце, головка, ручки, ножки и хвост :). Определяется жаберная щель. Длина эмбриона на пятой неделе доходит до 6 мм. На 7й неделе определяются зачатки глаз, живот и грудь, а на ручках проявляются пальцы. У малыша уже появился орган чувств — вестибулярный аппарат. Длина эмбриона — до 12 мм.
Развитие эмбриона: 8-я неделя.
У плода определяется лицо, можно различить ротик, носик, ушные раковины. Головка у зародыша крупная и ее длина соотносится с длиной туловища; тельце плода сформировано. Уже существуют все значимые, но пока еще не полностью сформированные, элементы тела малыша. Нервная система, мышцы, скелет продолжают совершенствоваться. У плода появилась кожная чувствительность в области ротика (подготовка к сосательному рефлексу), а позже в области личика и ладошек. На данном сроке беременности уже заметны половые органы. Плод достигает 20 мм в длину.
Развитие плода: 9–10 недели.
Пальчики на руках и ногах уже с ноготками. Плод начинает шевелиться в животе у беременной, но мать пока не чувствует этого. Специальным стетоскопом можно услышать сердцебиение малыша. Мышцы продолжают развиваться. Вся поверхность тела плода чувствительна и малыш с удовольствием развивает тактильные ощущения, трогая свое собственное тельце, стенки плодного пузыря и пуповину. За этим очень любопытно наблюдать на УЗИ. Кстати, малыш сперва отстраняется от датчика УЗИ (ведь он холодный и непривычный!), а потом прикладывает ладошки и пяточки пытаясь потрогать датчик. Удивительно, когда мама прикладывает руку к животу, малыш пытается освоить мир и старается прикоснуться своей ручкой «с обратной стороны».
Развитие плода: 11 - 14 недели.
У малыша сформированы руки, ноги и веки, а половые органы становятся различимы (вы можете узнать пол ребенка). Плод начинает глотать, и уж если ему что-то не по вкусу, например, если в околоплодные воды (мама что-то съела) попало что-то горькое, то малыш станет морщиться и высовывать язык, делая меньше глотательных движений. Кожица плода выглядит прозрачной. Почки отвечают за производство мочи. Внутри костей образуется кровь. А на голове начинают расти волосики. Двигается уже более скоординировано.
Развитие плода: 15–18 недели.
Кожа розовеет, ушки и другие части тела, в том числе и лицо уже видны. Представьте, ребенок уже может открывать ротик и моргать, а также делать хватательные движения. Плод начинает активно толкаться в мамином животике. Пол плода возможно определить на УЗИ.
Развитие плода: 19–23 недели.
Малыш сосет пальчик, становится более энергичным. В кишечнике плода образуется псевдо-кал — меконий, начинают работать почки. В данный период головной мозг развивается очень активно. Слуховые косточки костенеют и теперь способны проводить звуки, малыш слышит маму — биение её сердца, дыхание, голос. Плод интенсивно прибавляет в весе, формируются жировые отложения. Вес плода достигает 650 г, а длина — 300 мм. Легкие на данном этапе развития плода развиты настолько, что малыш в искусственных условиях палаты интенсивной терапии может выжить.
Развитие плода: 24–27 недели.
Легкие продолжают развиваться. Теперь малыш уже засыпает и просыпается. На коже появляются пушковые волосики, кожа становится морщинистой и покрыта смазкой. Хрящи ушек и носика еще мягкие. Губы и ротик становятся чувствительней. Глазки развиваются, приоткрываются и могут воспринимать свет и жмурится от прямых солнечных лучей. У девочек большие половые губы пока не прикрывают малые, а у мальчиков яички пока не опустились в мошонку. Вес плода достигает 900–1200 г, а длина — 350 мм. 9 из 10 детей рожденных на данном сроке выживают.
Развитие плода: 28–32 недели.
Теперь легкие приспособлены к тому, чтобы дышать обычным воздухом. Малыш может плакать и отвечает на внешние звуки. Ребенок открывает глазки бодрствуя и закрывает во время сна. Кожа становится толще, более гладкой и розоватой. Начиная от данного срока плод будет активно прибавлять в весе и быстро расти. Почти все малыши преждевременно родившиеся на данном сроке жизнеспособны. Вес плода достигает 2500 г, а длина — 450 мм.
Развитие плода: 33–37 недели.
Плод реагирует на источник света. Прирастает тонус мышц и малыш может поворачивать и поднимать голову, на которой волосики становятся шелковистыми. У ребенка развивается хватательный рефлекс. Легкие полностью развиты.
Развитие плода: 38–42 недели.
Плод довольно развит, подготовлен к рождению и считается зрелым. У малыша отточены более 70-ти разных рефлекторных движений. За счет подкожной жировой клетчатки кожа малыша бледно-розовая. Головка покрыта волосиками до 3 см. Малыш отлично усвоил движения мамы, знает когда она спокойна, взволнована, расстроена и реагирует на это своими движениями. Ногти выступают за кончики пальчиков, хрящики ушек и носика упругие. У мальчиков яички опустились в мошонку, а у девочек большие половые губы прикрывают малые. Вес плода достигает 3200-3600 г, а длина — 480-520 мм.
Беременность – это физиологический процесс, происходящий в организме женщины и заканчивающийся рождением ребенка.
Первым и самым важным пунктом в начале беременности является консультация врача акушера-гинеколога, во время которой подтверждается факт беременности и определяется ее срок, проводится общий и гинекологический осмотр, также составляется план дальнейших обследований, осмотров, и даются рекомендации по образу жизни, питанию, назначаются необходимые витамины и лекарственные препараты (при необходимости).
Оптимальным является планирование беременности, когда на прегравидарном этапе (до беременности) есть возможность провести полное обследование и лечение выявленных заболеваний при необходимости, плановую вакцинацию, начать соблюдать здоровый образ жизни и принимать фолиевую кислоту с целью максимального повышения вероятности рождения здорового ребенка.
В среднем, кратность посещения врача акушера-гинеколога во время беременности при отсутствии патологии беременности составляет от 5 до 7 раз. Оптимальным временем первого визита к врачу является 1-й триместр беременности (до 10 недель).
Вы должны четко соблюдать все рекомендации врача, своевременно проходить плановое обследование, соблюдать рекомендации по правильному образу жизни во время беременности, а именно:
- избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость,
- избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу: занятий контактными видами спорта, различных видов борьбы, видов спорта с ракеткой и мячом, подводного погружения,
- быть достаточно физически активной, ходить, делать физическую зарядку для беременных в течение 20-30 минут в день (при отсутствии жалоб и противопоказаний),
- при путешествии в самолете, особенно на дальние расстояния, одевать компрессионный трикотаж на время всего полета, ходить по салону, получать обильное питье, исключить алкоголь и кофеин,
- при путешествии в автомобиле использовать специальный трехточечный ремень безопасности,
- сообщить врачу о планируемой поездке в тропические страны для проведения своевременной вакцинации,
- правильно и регулярно питаться: потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна,
- избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола А,
- ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель),
- снизить потребление пищи, богатой витамином А (говяжей, куриной утиной печени и продуктов из нее),
- ограничить потребление кофеина менее 300 мг/сутки (1,5 чашки эспрессо по 200 мл или 2 чашки капучино/лате/американо по 250 мл, или 3 чашки растворимого кофе по 250 мл),
- избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу,
- если Вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет,
- избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
Немаловажным для беременной женщины является ее эмоциональный фон. На всем протяжении беременности Вам нужно избегать стрессовых ситуаций и эмоциональных переживаний.
Половые контакты во время беременности не запрещены при Вашем нормальном самочувствии. В случае болей, дискомфорта, появлении кровяных выделений при половых контактах, а также при появлении зуда, жжения во влагалище и белей необходимо прекратить половые контакты и обратиться к врачу.
Также Вы должны обратиться к врачу при появлении следующих жалоб:
- рвота> 5 раз в сутки,
- потеря массы тела> 3 кг за 1-1,5 недели,
- повышение артериального давления> 120/80 мм рт. ст.,
- проблемы со зрением, такие как размытие или мигание перед глазами,
- сильная головная боль,
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- эпигастральная боль (в области желудка),
- отек лица, рук или ног,
- появление кровянистых или обильных жидких выделений из половых путей,
- лихорадка более 37,5,
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
Если у Вас резус-отрицательная кровь, то Вашему мужу желательно сдать анализ на определение резус-фактора. При резус отрицательной принадлежности крови мужа Ваши дальнейшие исследования на выявления антирезусных антител и введение антирезусного иммуноглобулина не потребуются.
Начиная со второй половины беременности, Вам рекомендуется посещать курсы для будущих родителей, где Вам будут даны ответы на возникающие во время беременности вопросы.
Беременность – это физиологический процесс, происходящий в организме женщины и заканчивающийся рождением ребенка.
Жалобы, характерные для нормальной беременности:
- Тошнота и рвота наблюдаются у каждой 3-й беременной женщины. В 90% случаев тошнота и рвота беременных являются физиологическим признаком, в 10% – осложнением беременности.
При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота купируются самостоятельно к 16-20 неделям беременности и не ухудшают ее исход.
- Масталгия является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
- Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона -Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
- Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности. Изжога возникает вследствие релаксации нижнего пищеводного сфинктера, снижения внутрипищеводного давления, и одновременном повышении внутрибрюшного и внутрижелудочного давления, что приводит к повторяющемуся забросу желудочного и/или дуоденального содержимого в пищевод.
- Запоры – наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений. Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю. Признаки запора – см. клинические рекомендации "Запор".
- Примерно 8-10% женщин заболевают геморроем во время каждой беременности.
Причинами развития геморроя во время беременности могут быть: давление на стенки кишки со стороны матки, застой в системе воротной вены, повышение внутрибрюшного давления, врожденная или приобретенная слабость соединительной ткани, изменения в иннервации прямой кишки.
- Варикозная болезнь развивается у 30% беременных женщин. Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, релаксина и других биологически активных веществ – см. клинические рекомендации "Варикозное расширение вен нижних конечностей" 2021 г.
- Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
- Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
- Распространенность боли в лобке во время беременности составляет 0,03-3%, и возникает, как правило, на поздних сроках беременности.
- Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
Правильное питание и поведение во время беременности
- правильно и регулярно питаться: потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна,
- избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола А,
- ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель),
- снизить потребление пищи, богатой витамином А (говяжей, куриной утиной печени и продуктов из нее),
- ограничить потребление кофеина менее 300 мг/сутки (1,5 чашки эспрессо по 200 мл или 2 чашки капучино/лате/американо по 250 мл, или 3 чашки растворимого кофе по 250 мл),
- избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу,
- если Вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет,
- избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
При нормально протекающей беременности госпитализация требуется только для родоразрешения и для проведения лечебно-профилактических мероприятий по изосенсибилизации, проводимых до 36-й недели беременности в условиях дневного стационара. Основные показания для госпитализации в акушерско-гинекологический стационар:
1. Развитие родовой деятельности.
2. Излитие или подтекание околоплодных вод.
3. Кровяные выделения из половых путей, свидетельствующие об угрозе выкидыша.
4. Признаки угрожающих ПР.
5. Признаки ПОНРП.
6. Признаки ИЦН.
7. Рвота беременных> 10 раз в сутки и потеря массы тела> 3 кг за 1-1,5 недели при отсутствии эффекта от проводимой терапии.
8. Однократное повышение диастолического АД ≥110 мм рт. ст. или двукратное повышение диастолического АД ≥90 мм рт. ст. с интервалом не менее 4 часов.
9. Повышение систолического АД ≥160 мм рт. ст.
10. Протеинурия (1+).
11. Симптомы полиорганной недостаточности (головная боль, нарушения зрения, боли в эпигастрии, рвота, симптомы поражения печени, олиго\анурия, нарушения сознания, судороги в анамнезе, гиперрефлексия).
12. Признаки хориоамнионита.
13. ЗРП 2-3 степени.
14. Нарушение функционального состояния плода по данным допплерометрии и КТГ.
15. Внутриутробная гибель плода.
16. Острый живот.
17. Острые инфекционные и воспалительные заболевания.Необходимые исследования во время беременности
Физикальное обследование
- Рекомендован общий осмотр пациентки, планирующей беременность (на прегравидарном этапе), и беременной пациентки при 1-м визите с целью диагностики нарушения развития.
- Рекомендовано измерение массы тела и измерение роста пациентки, планирующей беременность (на прегравидарном этапе), и беременной пациентки при 1-м и каждом последующем визите с целью определения индекса массы тела (ИМТ) (масса тела в кг / рост в м2) и контроля динамики прибавки массы тела во время беременности.
Рекомендуемая еженедельная и общая прибавка веса в зависимости от ИМТ
|
Категория |
ИМТ (кг/м2) |
Рекомендуемая прибавка массы тела |
|
|
за всю беременность (кг) |
еженедельная (кг/неделю) (во 2-м и 3-м триместре) |
||
|
Недостаток массы тела |
< 18,5 |
12,5 – 18 |
0,45 (0,45 – 0,58) |
|
Нормальная масса тела |
18,5 – 24,9 |
11,5 – 16 |
0,45 (0,35 – 0,45) |
|
Избыток массы тела |
25,0 – 29,9 |
7 – 11,5 |
0,27 (0,23 – 0,30) |
|
Ожирение |
≥30,0 |
5 – 9 |
0,23 (0,18 – 0,27) |
- Рекомендовано измерение артериального давления (АД) на периферических артериях и исследование пульса у пациентки, планирующей беременность (на прегравидарном этапе), и у беременной пациентки при 1-м и каждом последующем визите с целью ранней диагностики гипертензивных состояний.
- Рекомендована пальпация молочных желез у пациентки, планирующей беременность (на прегравидарном этапе), и у беременной пациентки при 1-м визите с целью диагностики узловых образований молочных желез.
- Рекомендован гинекологический осмотр пациентки, планирующей беременность (на прегравидарном этапе), и беременной пациентки при 1-м визите с целью: выявления или исключения гинекологических заболеваний у пациентки, планирующей беременность (на прегравидарном этапе); дифференциальной диагностики с внематочной беременностью, определения размеров матки и ее соответствия сроку беременности, состояния и болезненности придатков, сводов влагалища у беременной пациентки.
- Рекомендовано определение срока беременности и родов по дате последней менструации и данным ультразвукового исследования у беременной пациентки при 1-м визите.
- Рекомендовано определение окружности живота (ОЖ), измерение размеров матки (высоты дна матки - ВДМ) и заполнение гравидограммы у беременной пациентки при каждом визите после 20 недель беременности.
- Рекомендовано определение положения и предлежания плода у беременной пациентки при каждом визите после 34-36 недель беременности с целью определения тактики ведения родов.
- Рекомендовано проведение опроса беременной пациентки по поводу характера шевелений плода при каждом визите после 16-20 недель беременности (после начала ощущения шевелений плода) с целью подтверждения жизнедеятельности плода.
Лабораторные диагностические исследования
- Рекомендовано направить беременную пациентку при явке в 1-м триместре беременности на исследование уровня хорионического гонадотропина (ХГ) (свободная β-субъединица) в сыворотке крови, или исследование мочи на ХГ (при невозможности исследования крови) при невозможности ультразвукового исследования с целью диагностики беременности.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности, на исследование уровня антител классов M, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ1/2 и антигена p24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови с целью своевременного выявления инфекции и профилактики инфицирования плода.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности, на определение антител к поверхностному антигену (HBsAg) вируса гепатита В (Hepatitis В virus) в крови или определение антигена (HbsAg) вируса гепатита В (Hepatitis В virus) в крови с целью своевременного выявления инфекции и профилактики инфицирования новорожденного.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности, на определение суммарных антител классов М и G (anti-HCV IgG и anti-HCV IgM) к вирусу гепатита С (Hepatitis С virus) в крови с целью своевременного выявления инфекции и проведения терапии.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности, на определение антител к бледной трепонеме (Treponema pallidum) в крови с целью своевременного выявления инфекции и профилактики инфицирования плода.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, или беременную пациентку однократно при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) на определение антител класса G (IgG) и класса M (IgM) к вирусу краснухи (Rubella virus) в крови с целью выявления серонегативных пациенток.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности, на микроскопическое исследование влагалищных мазков, включая микроскопическое исследование отделяемого женских половых органов на гонококк (Neisseria gonorrhoeae), микроскопическое исследование отделяемого женских половых органов на трихомонады (Trichomonas vaginalis), микроскопическое исследование влагалищного отделяемого на дрожжевые грибы с целью своевременного выявления и лечения инфекционно-воспалительных заболеваний генитального тракта для профилактики восходящей инфекции.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку однократно при 1-м визите (при отсутствии исследования на прегравидарном этапе) на определение основных групп по системе AB0 и антигена D системы Резус (резус-фактор) с целью своевременной оценки совместимости крови при необходимости ее переливания в родах или в случае развития акушерских осложнений, а также для определения риска резус-конфликта.
- Рекомендовано направить резус-отрицательную беременную пациентку на определение антител к антигенам системы Резус при 1-м визите (при 1-м визите в 1-й половине беременности), затем при отсутствии антител - в 18,0-20,0 недель беременности, затем при отсутствии антител - в 28,0 недель беременности с целью определения риска резус-конфликта.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку трижды: при 1-м визите (при 1-м визите в 1-м триместре беременности), во 2-м и в 3-м триместре беременности, на общий (клинический) анализ крови с целью своевременного выявления и лечения анемии и других патологических состояний.
- Рекомендовано направить беременную пациентку при 1-м визите на анализ крови биохимический общетерапевтический с целью выявления и своевременного лечения нарушения углеводного обмена, патологии желудочно-кишечного тракта и мочевыделительной системы для профилактики акушерских и перинатальных осложнений.
- Рекомендовано направить беременную пациентку на дополнительное исследование уровня глюкозы в крови при выявлении уровня глюкозы венозной крови натощак ≥7,0 ммоль/л с целью исключения/подтверждения манифестного сахарного диабета.
- Рекомендовано направить беременную пациентку на проведение глюкозотолерантного теста (пероральный глюкозотолерантный тест - ПГТТ) с 75 г декстрозы в 24,0-28,0 недель беременности в случае, если у нее не было выявлено нарушение углеводного обмена или не проводилось обследование на ранних сроках беременности для выявления ГСД.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку однократно при 1-м визите на исследование уровня тиреотропного гормона (ТТГ) в крови и определение содержания антител к тиреопероксидазе (АТ-ТПО) в крови с целью раннего выявления и терапии нарушения функции щитовидной железы.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), однократно, и беременную пациентку трижды: при 1-м визите (при 1-м визите в 1-м триместре беременности), во 2-м и в 3-м триместре беременности на общий (клинический) анализ мочи с целью выявления и своевременного лечения заболеваний мочевыводящей системы для профилактики акушерских и перинатальных осложнений.
- Рекомендовано определение белка в моче у беременной пациентки после 22 недель беременности во время каждого визита с целью своевременного выявления протеинурии для выбора тактики ведения беременности.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку при 1-м визите на цитологическое исследование микропрепарата шейки матки (мазка с поверхности шейки матки и цервикального канала) с целью скрининга рака шейки матки.
- Рекомендовано направить беременную пациентку при 1-м визите на микробиологическое (культуральное) исследование мочи на бактериальные патогены с применением автоматизированного посева с целью выявления бессимптомной бактериурии.
- Рекомендовано направить беременную пациентку в 35,0-37,0 недель беременности на бактериологическое исследование вагинального отделяемого и ректального отделяемого на стрептококк группы В (S. agalactiae) или определение ДНК стрептококка группы В (S.agalactiae) во влагалищном мазке и ректальном мазке методом ПЦР с целью своевременного выявления и лечения инфекции, вызванной S.agalactiae, для снижения риска внутриутробной инфекции.
- Рекомендовано направить беременную пациентку в 11,0-13,6 недель беременности на скрининг 1-го триместра, который включает комбинацию исследования уровня ХГ (свободная бета-субъединица) в сыворотке крови и исследования уровня белка А, связанного с беременностью, в крови (РАРР-А), ультразвуковое скрининговое исследование по оценке антенатального развития плода с целью выявления хромосомных аномалий (ХА), пороков развития, рисков ЗРП, ПР, ПЭ (скрининг I) с последующим программным расчетом указанных рисков.
- Не рекомендовано рутинно направлять беременную пациентку на биохимический скрининг 2-го триместра, который включает исследование уровня ХГ (свободная β-субъединица) в сыворотке крови, исследование уровня альфа-фетопротеина в сыворотке крови, исследование уровня неконъюгированного эстрадиола в крови (тройной скрининг) и исследование уровня ингибина А в крови (четверной скрининг).
- Не рекомендовано рутинно направлять беременную пациентку на определение содержания антител к антигенам групп крови (анти-А, анти-В) [108, 109].
- Не рекомендовано рутинно направлять пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку на определение антител класса G (IgG) и класса M (IgM) к токсоплазме (Toxoplasma gondii) в крови.
- Не рекомендовано рутинно направлять пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку на определение антител классов M, G (IgM, IgG) к цитомегаловирусу (Cytomegalovirus) в крови.
- Не рекомендовано рутинно направлять пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку на определение антител к вирусу простого герпеса (Herpes simplex virus) в крови вне зависимости от наличия или отсутствия симптомов рецидивирующей ВПГ-инфекции в анамнезе.
- При подтверждении высокого риска ХА и/или пороков развития плода, ассоциированных с ХА, по данным НИПТ и/или по данным скрининга 1-го или 2-го триместра с перерасчетом индивидуального риска рождения ребенка с ХА на основе данных повторно проведенного УЗИ плода, рекомендовано направить беременную пациентку на проведение инвазивной пренатальной диагностики (биопсия хориона, плаценты, амниоцентез, кордоцентез) с исследованием полученного материала цитогенетическими (цитогенетическое исследование (кариотип)) или молекулярно-генетическими методами.
Инструментальные диагностические исследования
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), на УЗИ матки и придатков (трансвагинальное или при невозможности - трансабдоминальное или трансректальное) в раннюю фолликулярную фазу менструального цикла.
- Рекомендовано направить беременную пациентку при 1-м визите в 1-м триместре беременности и сроке задержки менструации ≥7 дней на УЗИ матки и придатков (до 9,6 недель беременности) или УЗИ плода (после 10,0 недель беременности) с целью диагностики беременности, ее локализации, определения соответствия плодного яйца/эмбриона/плода сроку беременности, наличия СБ эмбриона/плода.
- Рекомендовано направить беременную пациентку в 11,0-13,6 недель беременности на УЗИ плода в медицинскую организацию, осуществляющую экспертный уровень пренатальной диагностики, с целью определения срока беременности , проведения скрининга 1-го триместра, диагностики многоплодной беременности.
- Рекомендовано направить беременную пациентку при 1-м визите и в 3-м триместре на регистрацию электрокардиограммы с целью исключения гипертрофии, ишемии, нарушения ритма работы и функции проводимости миокарда.
- Рекомендована аускультация плода (определение частоты сердцебиения (ЧСС) плода) с помощью фетального допплера (анализатора допплеровского сердечно-сосудистой деятельности матери и плода малогабаритного) или с помощью стетоскопа акушерского у беременной пациентки при каждом визите с 220 недель беременности с целью подтверждения жизнедеятельности плода.
- Рекомендовано направить беременную пациентку в 18,0-20,6 недель беременности на ультразвуковое скрининговое исследование по оценке антенатального развития плода с целью выявления ХА, пороков развития, рисков ЗРП, ПР, ПЭ (скрининг II), врожденных аномалий развития, оценки экстра эмбриональных структур (локализации, толщины, структуры плаценты, количества околоплодных вод) и УЗИ шейки матки (УЗ-цервикометрию) в медицинскую организацию, осуществляющую пренатальную диагностику.
- Рекомендовано направить беременную пациентку с высоким риском ХА и/или пороков развития плода, ассоциированных с ХА, по данным скрининга 1-го или 2-го триместра на повторное УЗИ плода.
- Рекомендовано в 34,0-35,6 недели беременности направить пациентку на УЗИ плода с целью диагностики поздно манифестирующих пороков развития плода, крупного или маловесного плода.
- Рекомендовано дважды: в 18,0-20,6 недель и в 30,0-33,6 недели беременности, направить беременную пациентку группы высокого риска акушерских и перинатальных осложнений (ПЭ, ПР, ЗРП) на ультразвуковую допплерографию маточно-плацентарного и фетоплацентарного кровотока с целью снижения перинатальной смертности, решения вопроса об индукции родов, родоразрешения посредством операции кесарева сечения.
- Рекомендовано направлять беременную пациентку с 32,0 недель беременности с кратностью 1 раз в 2 недели на КТГ плода.
- Рекомендовано измерение размеров таза (пельвиметрия) беременной пациентке в 3-м триместре беременности.
Иные диагностические исследования
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности, на консультацию врача-терапевта и консультацию врача-стоматолога с целью своевременной диагностики и лечения соматических заболеваний и санации очагов инфекции.
- Рекомендовано направить беременную пациентку при 1-м визите на консультацию врача-офтальмолога с целью диагностики и лечения заболеваний глаз и выявления противопоказаний к родоразрешению через естественные родовые пути.
- Рекомендовано направить пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку на консультацию врача-генетика при выявлении у нее и/или ее мужа/партнера факторов риска рождения ребенка с хромосомной или генной аномалией.
- Рекомендовано направить беременную пациентку с патологическими изменениями электрокардиограммы на консультацию врача-кардиолога
- Рекомендовано направить беременную пациентку дважды: при 1-м визите (при 1-м визите в 1-м или 2-м триместре беременности) и в 3-м триместре беременности на консультацию медицинского психолога с целью снижения риска акушерских и перинатальных осложнений, и формирования положительных установок на вынашивание и рождение ребенка
Прием витаминов и лекарственных препаратов во время беременности
Рекомендовано на протяжении первых 12 недель беременности пероральный прием фолиевой кислоты в дозе 400-800 мкг в день с целью снижения риска дефекта нервной трубки у плода
Рекомендовано на протяжении всей беременности пероральный прием препаратов йода (калия йодида) в дозе 200 мкг в день с целью устранения йодного дефицита для профилактики нарушений нейрогенеза у плода
Рекомендовано назначить беременной пациентке группы высокого риска гиповитаминоза пероральный прием колекальциферола на протяжении всей беременности в дозе 500-1000 МЕ в день с целью профилактики дефицита витамина D для снижения риска акушерских осложнений
Не рекомендовано рутинно назначать поливитамины и поливитамины в комбинации с минеральными веществами беременной пациентке группы низкого риска гиповитаминоза
Не рекомендовано рутинно назначать беременной пациентке Омега-3 полиненасыщенные жирные кислоты (АТХ – Омега-3 триглицериды, включая другие эфиры и кислоты)
Не рекомендовано рутинно назначать препараты железа беременной пациентке при нормальном уровне гемоглобина
Не рекомендовано рутинно назначать беременной пациентке ретинол (витамин A)
Не рекомендовано рутинно назначать беременной пациентке витамин E
Не рекомендовано рутинно назначать беременной пациентке аскорбиновую кислоту (витамин C)
Избегание факторов риска для профилактики осложнений во время беременности
Рекомендации по исключению факторов риска для профилактики осложнений беременности
- Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости нормализации массы тела на прегравидарном этапе и правильной прибавке массы тела во время беременности в зависимости от исходного ИМТ с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать беременную пациентку о необходимости отказа от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость, с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости отказа от работы, связанной с воздействием рентгеновского излучения, с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать беременную пациентку о пользе регулярной умеренной физической нагрузки (20-30 минут в день) с целью профилактики акушерских и перинатальных осложнений
-Рекомендовано информировать беременную пациентку о необходимости избегания физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения) с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать беременную пациентку, планирующую длительный авиаперелет, о необходимости мер профилактики ТЭО, таких как ходьба по салону самолета, обильное питье, исключение алкоголя и кофеина, и ношение компрессионного трикотажа на время полета.
-Рекомендовано информировать беременную пациентку о правильном использовании ремня безопасности в автомобиле, так как правильное использование ремня безопасности снижает риск потери плода в случае аварий в 2-3 раза.
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о правилах здорового образа жизни, направленного на снижение воздействия на организм вредных факторов окружающей среды (поллютантов) с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости отказа от курения с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости отказа от приема алкоголя с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости правильного питания, в частности отказа от вегетарианства и снижения потребления кофеина с целью профилактики акушерских и перинатальных осложнений.
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости правильного питания, в частности отказа от потребления рыбы, богатой метилртутью, снижения потребления пищи, богатой витамином А (например, говяжьей, куриной утиной печени и продуктов из нее) и потребления пищи с достаточной калорийностью и содержанием белка, витаминов и минеральных веществ с целью профилактики акушерских и перинатальных осложнений
-Рекомендовано информировать пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку о необходимости избегать потребление непастеризованного молока, созревших мягких сыров, паштета и плохо термически обработанных мяса и яиц, так как эти продукты являются источниками листериоза и сальмонеллеза.
-Рекомендовано проводить оценку факторов риска осложнений беременности с целью выявления групп риска и своевременной профилактики акушерских и перинатальных осложнений.
Вакцинация во время беременности
|
Заболевание, от которого производится вакцинация |
Вакцинация во время беременности |
Комментарий |
|
Грипп |
В сезон гриппа во 2-3-м триместре, в группе высокого риска - с 1-го триместра |
Трёх-четырехвалентные инактивированные вакцины |
|
COVID-19 |
Срок беременности – согласно инструкции к вакцине |
Вакцины для профилактики COVID-19** согласно инструкции к вакцине |
|
Краснуха* |
Нет |
Беременность должна планироваться не ранее, чем через 2 месяца после вакцинации |
|
Ветряная оспа* |
Нет |
Беременность должна планироваться не ранее, чем через 3 месяца после вакцинации |
|
Туберкулез* |
Нет |
|
|
Корь* |
Нет |
|
|
Эпидемический паротит* |
Нет |
|
|
Желтая лихорадка* |
Нет |
Только по эпидемиологическим показаниям |
|
Ку-лихорадка* |
Нет |
|
|
Туляремия* |
Нет |
|
|
Чума* |
Нет |
|
|
Сибирская язва* |
Нет |
|
|
Бруцеллез* |
||
|
Лихорадка Эбола |
Нет |
Безопасность не доказана |
|
Брюшной тиф |
Нет |
Безопасность не доказана |
|
Холера |
Нет |
Безопасность не доказана |
|
Лептоспироз |
Нет |
Безопасность не доказана |
|
ВПЧ-инфекция |
Нет |
Безопасность не доказана |
|
Гепатит А |
Да |
Только в случае высокого риска инфицирования |
|
Заболевание, от которого производится вакцинация |
Вакцинация во время беременности |
Коментарий |
|
Гепатит В |
Да |
Только в случае высокого риска инфицирования. Вакцины, не содержащие консервантов. |
|
Менингококковая инфекция |
Да |
Только в случае высокого риска инфицирования |
|
Пневмококковая инфекция |
Да |
Только в случае высокого риска инфицирования |
|
Полиомиелит |
Да |
Только в случае высокого риска инфицирования |
|
Бешенство |
Да |
Лечебно-профилактическая иммунизация |
|
Клещевой энцефалит |
Да |
Только в случае высокого риска инфицирования |
|
Дифтерия, столбняк, коклюш |
Да |
В случае высокого риска инфицирования |
* – живая вакцина, противопоказана во время беременности
О полезном влиянии беременности на организм женщины
Всем интересно, полезно ли женщине вынашивать и рожать ребенка? Ведь организм за это время полностью изменяется.
Женский организм уникален, ведь только женщины способны к деторождению. Мужчины – сильный пол, обладающий многими достоинствами: крепкой мускулатурой, аналитическим умом, выносливостью. Но они не способны зачать, выносить и родить маленькое существо, частичку себя. Природой такая возможность дана только женщинам, причем сравнить ее можно разве что с чудом. Только вдумайтесь: в один прекрасный день внутри женского организма начинает развиваться будущая жизнь, она растет, питается, отдыхает, шевелится. Этот период своей жизни женщина всегда будет вспоминать с нежностью, забудутся неприятные ощущения по утрам, тянущие боли в пояснице и болезненные схватки. А вот забыть, как внутри шевелится малыш, щекоча ваше тело нежными ручками и ножками, просто невозможно!
Организм женщины предназначен для вынашивания, рождения и вскармливания ребенка. Если женщина старается в течение жизни обмануть естественные процессы, предохраняясь от беременности, природа наказывает гормональными сбоями, заболеваниями в молочной железе и детородных органах. В этот период у женщины исчезают гинекологические заболевания, связанные с гормональными нарушениями.
Большинство девушек, страдающих болезненными месячными, после беременности и родов смогут вздохнуть спокойно. Чаще всего болезненные спазмы уходят в забвение. Это связано с изменением гормонального фона у молодой мамы.
Заботясь о будущем малыше, женщина старается питаться полезными продуктами, что положительно сказывается на общем состоянии организма беременной. Как правило, будущая мама избавляется от вредных привычек, если таковые имелись до беременности. Такой отказ тоже положительно влияет на весь организм.
С наступлением беременности будущая мама больше обращает внимание на свое здоровье, заботясь о малыше. Она старается больше отдыхать, гулять на свежем воздухе, соблюдать режим дня. Все это позитивно отражается на состоянии ее здоровья и внешнем виде.
Можно посетить курсы для будущих родителей, где есть возможность завести новые знакомства, которые разделяют общие интересы. Что впоследствии может стать крепкой дружбой или возможно перерасти в деловые отношения.
Налаживаются замечательные отношения с близкими людьми, в особенности с мужем. Сами отношения становятся намного теплее и нежнее.
Беременность омолаживает организм женщины, особенно это касается мамочек после 35-40 лет. «Поздние мамы» после рождения ребенка вновь ощущают себя молодыми. Это и неудивительно, за время беременности изменился гормональный фон, что положительно влияет на месячный цикл и внешний вид. Беременность и роды в зрелом возрасте восстанавливают регулярность менструаций, если с этим были проблемы.
Некоторые женщины агрессивно воспринимают выражение «польза беременности». Сразу с горечью начинают перечислять появившиеся после родов проблемы:
- посыпались зубы;
- появились растяжки и лишний вес;
- хронические запоры;
- выпадают волосы;
- хроническая усталость, ребенок не дает отдохнуть;
- послеродовая депрессия.
А не мы ли в большей части этих проблем виноваты? Ведь если о своем здоровье подумать заранее, этих проблем могло бы не быть!
- Чтобы сохранить зубы здоровыми во время беременности и кормления грудью, до наступления беременности они должны быть вылечены. Затем, правильно организовав свое питание и прием витаминов, удерживать баланс кальция в организме. И обратите внимание, что у небеременных подруг тоже зубы портятся, если их не лечить.
- В появлении растяжек и лишнего веса виновата, прежде всего, наследственность. Но и сами мы иногда наплевательски относимся к своему здоровью. Так уж повелось, что с самых первых дней беременности окружающие начинают подкармливать будущую маму «за двоих». Да и беременная часто проявляет слабость, уминая булки на ночь и списывая на то, что ведь хочется в этом положении иногда нарушить режим. В результате за 9 месяцев незаметно набралось 15-20 лишних килограммов, скинув которые, мы и найдем те самые растяжки.
- Возникновение запоров во время беременности и после родов тоже во многом связано с питанием. Употребление свежих овощей и фруктов, физическая активность, питьевая вода в количестве 1.5-2 л отрегулируют работу кишечника, и запоры ему будут не страшны.
- Выпадающие волосы беспокоят женщин разных возрастных групп. Чтобы они были здоровыми, надо правильно питаться и ухаживать за ними всегда, включая беременность.
- Хроническая усталость. Это просто лишняя возможность пожалеть себя. О какой усталости идет речь в наш век готового питания для детей, памперсов и городской квартиры? Вспомните наших прабабушек: они с утра должны были сбегать к колодцу за водой, напоить корову, выдоить молока, и это все до завтрака! Старайтесь правильно организовать свой день, уделяя внимание только жизненно важным делам. Если это не помогает, напишите расписание дня, конкретно указав, в какое время что делать и куда идти.
- Послеродовая депрессия. Причин возникновения этих психологических проблем множество, но в основном, если между супругами существует взаимопонимание и любовь, для депрессии просто нет места.
После успешного зачатия происходит слияние биологических систем матери и её будущего ребёнка.
И в результате включаются пусковые механизмы физиологического процесса, названного «омолаживающая сыворотка»:
- замедление старения организма;
- сверхбыстрая регенерация тканей и т. д.
Взаимосвязь поздней беременности и омоложения женского организма.
Несмотря на определённые риски, которые несёт в себе поздняя беременность, специалисты отмечают оказываемое ею положительное влияние на организм матери. В ходе вынашивания младенца в кровь женщины выбрасывается повышенное количество гормонов. Они способствуют мобилизации защитных сил организма. Женщины, имеющие хотя бы одного ребёнка, живут на несколько лет дольше своих нерожавших сверстниц.
Кроме того, в их организмах происходят следующие изменения:
- улучшение памяти и восприятия новой информации;
- поддержание высокой активности и отличной координации движений;
- увеличение некоторых долей головного мозга, спровоцированное избытком гормонов;
- повышение активности эндокринной системы и нормализация обмена веществ.
Как видим, пользы от беременности намного больше. А самое главное, у вас будет маленький человечек, которого вы будете любить всю жизнь. Он сплотит вашу семью и будет для вас источником радости.
И это далеко не весь список положительных изменений, происходящих в организме будущей мамы при кормлении и вынашивании малыша. Берегите себя и помните, что беременность благоприятно сказывается на состоянии вашего здоровья!
Понятие нормальных родов
Нормальная беременность – одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37,0 - 41,6 недель, протекающая без акушерских и перинатальных осложнений.
Своевременные роды - роды в 37,0 - 41,6 недель беременности.
Нормальные роды - своевременные роды одним плодом, начавшиеся спонтанно, с низким риском акушерских осложнений к началу родов и прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых родильница и новорожденный находятся в удовлетворительном состоянии
Показания к операции кесарева сечения
Определение показаний к родоразрешению путем КС
- В плановом порядке родоразрешение путем КС рекомендовано при полном и врастании плаценты
- В плановом порядке родоразрешение путем КС рекомендовано при предлежании сосудов плаценты
- В плановом порядке родоразрешение путем КС рекомендовано при следующих предшествующих операциях на матке: два и более КС; миомэктомия (2-5 тип по классификации FIGO или неизвестное расположение миоматозного узла)
- В плановом порядке родоразрешение путем КС рекомендовано при гистеротомии в анамнезе (перфорация матки, иссечение трубного угла, иссечение рудиментарного рога, корпоральное КС в анамнезе, Т-образный или J-образный разрез) или при наличии препятствия со стороны родовых путей для рождения ребенка (анатомически узкий таз II и более степени сужения; деформация костей таза; миома матки больших размеров, особенно в области нижнего сегмента, препятствующая деторождению через естественные родовые пути; рубцовые деформации шейки матки и влагалища после предшествующих операций, в том числе после разрыва промежности III-IV степени; рак шейки матки, кроме преинвазивных и микроинвазивных форм рака шейки матки)
- В плановом порядке родоразрешение путем КС рекомендовано при предполагаемых крупных размерах плода (≥ 4500 г)
- В плановом порядке родоразрешение путем КС рекомендовано при тазовом предлежании плода: при сроке беременности менее 32 недель, сочетании с другими показаниями к КС, рубцом на матке после КС, ножном предлежании плода, предполагаемой массе плода <2500 г или >3600 г
- В плановом порядке родоразрешение путем КС рекомендовано при устойчивом поперечном положении плода
- В плановом порядке родоразрешение путем КС рекомендовано при дистоции плечиков плода в анамнезе с неблагоприятным исходом (мертворождение, тяжелая гипоксия, энцефалопатия, травма ребенка и матери (лонного сочленения)
- В плановом порядке родоразрешение путем КС рекомендовано при ВИЧ инфекции при вирусной нагрузке перед родами >1000 копий/мл, неизвестной вирусной нагрузке перед родами или неприменении противовирусной терапии во время беременности и/или непроведении антиретровирусной профилактики в родах
- В плановом порядке родоразрешение путем КС рекомендовано при некоторых аномалиях развития плода (гастрошизис, омфалоцеле, крестцово-копчиковая тератома больших размеров)
- В плановом порядке родоразрешение путем КС рекомендовано при соматических заболеваниях, требующих исключения потуг (декомпенсация сердечно-сосудистых заболеваний, осложненная миопия, трансплантированная почка)
Рекомендована комплексная подготовка к родам с целью снижения тревоги и страха перед родами и увеличения вероятности успешных влагалищных родов и грудного вскармливания. Подготовка к родам (программы по подготовке к родам) повышает удовлетворенность пациентки родами, даже если развиваются осложнения и необходимы медицинские вмешательства.
Конечно, роды — естественный процесс, но подготовка к этому важному ответственному моменту необходима. Грамотная подготовка к родам предотвратит физический и эмоциональный стресс, снизит вероятность осложнений, ускорит процесс восстановления мамы после родов.
Что же должна включать в себя эта подготовка, на что ее стоит направлять?
Знания. Более всего нас пугает неизвестность. Изучение теоретических основ родов, подробное разъяснение, что и как будет происходить,врачебные ответы на вопросы помогут избавиться от этого страха. Такие занятия должен проводить врач - акушер-гинеколог, которому можно задать любые вопросы, поделиться тревогами, выяснить беспокоящие моменты.
Психологическая подготовка. Психопрофилактическая подготовка к родам проводится начиная с первого посещения беременной женщины женской консультации. Главная задача, которая решается при психопрофилактической подготовке, — это снятие чувства страха в родах, который снижает порог болевой чувствительности.
Школа Будущих родителей. Не только маме, но и папе нужна подготовка — папе пригодятся и навыки уходы за малышом, и массажные приемы, которыми он сможет помочь, присутствуя во время родов, и беседы с психологом.
Навыки. Сюда относятся упражнения на расслабление между схватками, дыхательные тренинги, которые позже снизят болевые ощущения в родах, облегчат потуги. Приемы массажа и самомассажа позволят вам помогать себе в начальном периоде родов.
Кроме обезболивания родов на занятиях беременных женщин обучают правильному поведению во время родов (выполнение всех указаний медицинского персонала, умение тужиться, понимание необходимости осмотра родовых путей врачом после родов и др.). Это способствует нормальному течению и предупреждению осложнений родового акта. Санитарно-гигиеническое обучение, входящее в комплекс физиопрофилактической подготовки беременных женщин к родам, включает вопросы режима жизни, труда и отдыха, рационального питания, личной гигиены и использования природных факторов, благотворно действующих на организм.
Кроме того, будущей маме полезно будет получить навыки ухода за новорожденным ребенком, узнать секреты грудного вскармливания.
Немедикаментозное обезболивание, медикаментозное (эпидуральная, спинальная, паравертебральная анальгезия).
При родоразрешении путем КС рекомендованы, как методы нейроаксиальной анестезии (эпидуральная, спинальная, комбинированная спинально-эпидуральная), так и общей анестезии (строго по показаниям).
Не так и давно, всего каких-то лет 10-15 назад, многие даже и не слышали о партнерских родах. В настоящие же время роды с помощником (будь то супруг, мама или сестра) доступны всем будущим мамочкам.
Что же такое партнерские роды?
Партнерские роды или семейно-ориентированные роды — т. е. такие роды, на которых присутствует кто-то близкий. Основная задача помощника - это моральная и физическая поддержка, создание комфортного психологического состояния роженицы. Женщины высоко ценят постоянное присутствие человека, оказывающего поддержку при рождении ребенка. Исключением является случай оперативного родоразрешения, так как операция должна проводиться в стерильных условиях.
С согласия роженицы партнером по родам может быть отец ребенка, мама или сестра (согласно ч.2 ст. 51 Федерального закона от 21 ноября 2011 г. №323-ФЗ "Об основах охраны здоровья граждан в Росийской Федерации"). Партнер может принимать участие в родах как от начала до конца, так и на каком-либо определенном этапе процесса. Больше всего помощь требуется женщине, безусловно, в период схваток – при первых родах они длятся в среднем 8-12 часов. Задачей партнера в этом периоде является, с одной стороны, максимально помочь роженице унять тревогу, что крайне важно для физиологического протекания процесса. Согласно результатам многочисленных исследований присутствие близкого человека во время родов повышает вероятность благополучного сценария, снижает вероятность нарушений родовой деятельности, оперативных вмешательств.
Рекомендовано осуществлять ранее прикладывание к груди всех новорожденных, которые могут самостоятельно получать грудное молоко, если их состояние стабильно, а мать и ребенок готовы к кормлению
Главный внештатный специалист-неонатолог Минздрава Новгородской области Ольга Мирошниченко рассказывает о преимуществах грудного вскармливания:
Идеальное питание. Грудное молоко - это самый ценный подарок для вашего малыша!
Связь. Ваш малыш чувствует ваш запах и знает вкус вашего молока.
Достаточно ли молока? Если малыш доволен, активен, хорошо набирает вес и мочит подгузник не менее 6 раз в день - все отлично!
Восстановление. Грудное вскармливание помогает маме быстрее восстановиться после родов.
Мир вкусов. Малыш знакомится с разными вкусами уже с самого рождения.
Здоровье. Дети, которые находятся на грудном вскармливании, реже болеют и имеют меньший риск развития астмы, диабета и ожирения.
Еще больше информации в наших карточках







Внутриутробное развитие ребенка по неделям беременности
Начнем рассказ о развитии плода по неделям с самого начала — от момента оплодотворения. Плод возрастом до 8ми недель называют эмбрионом, это происходит до формирования всех систем органов.
Развитие эмбриона: 1-я неделя.
Яйцеклетка оплодотворяется и начинает активно делиться. Яйцеклетка направляется к полости матки по маточным трубам, по пути освобождаясь от оболочки. На 6—8й дни осуществляется имплантация яйца — внедрение в эндометрий. Яйцо оседает на поверхность слизистой оболочки матки и используя хориальные ворсинки прикрепляется к слизистой матки.
Развитие эмбриона на 2-3 недели.
Эмбрион активно развивается, начиная обосабливаться от оболочек. На данном этапе формируются зачатки мышечной, костной и нервной систем. Поэтому этот период беременности считают важным.
Развитие эмбриона: 4–7 недели.
У эмбриона формируется сердце, головка, ручки, ножки и хвост :). Определяется жаберная щель. Длина эмбриона на пятой неделе доходит до 6 мм. На 7й неделе определяются зачатки глаз, живот и грудь, а на ручках проявляются пальцы. У малыша уже появился орган чувств — вестибулярный аппарат. Длина эмбриона — до 12 мм.
Развитие эмбриона: 8-я неделя.
У плода определяется лицо, можно различить ротик, носик, ушные раковины. Головка у зародыша крупная и ее длина соотносится с длиной туловища; тельце плода сформировано. Уже существуют все значимые, но пока еще не полностью сформированные, элементы тела малыша. Нервная система, мышцы, скелет продолжают совершенствоваться. У плода появилась кожная чувствительность в области ротика (подготовка к сосательному рефлексу), а позже в области личика и ладошек. На данном сроке беременности уже заметны половые органы. Плод достигает 20 мм в длину.
Развитие плода: 9–10 недели.
Пальчики на руках и ногах уже с ноготками. Плод начинает шевелиться в животе у беременной, но мать пока не чувствует этого. Специальным стетоскопом можно услышать сердцебиение малыша. Мышцы продолжают развиваться. Вся поверхность тела плода чувствительна и малыш с удовольствием развивает тактильные ощущения, трогая свое собственное тельце, стенки плодного пузыря и пуповину. За этим очень любопытно наблюдать на УЗИ. Кстати, малыш сперва отстраняется от датчика УЗИ (ведь он холодный и непривычный!), а потом прикладывает ладошки и пяточки пытаясь потрогать датчик. Удивительно, когда мама прикладывает руку к животу, малыш пытается освоить мир и старается прикоснуться своей ручкой «с обратной стороны».
Развитие плода: 11 - 14 недели.
У малыша сформированы руки, ноги и веки, а половые органы становятся различимы (вы можете узнать пол ребенка). Плод начинает глотать, и уж если ему что-то не по вкусу, например, если в околоплодные воды (мама что-то съела) попало что-то горькое, то малыш станет морщиться и высовывать язык, делая меньше глотательных движений. Кожица плода выглядит прозрачной. Почки отвечают за производство мочи. Внутри костей образуется кровь. А на голове начинают расти волосики. Двигается уже более скоординировано.
Развитие плода: 15–18 недели.
Кожа розовеет, ушки и другие части тела, в том числе и лицо уже видны. Представьте, ребенок уже может открывать ротик и моргать, а также делать хватательные движения. Плод начинает активно толкаться в мамином животике. Пол плода возможно определить на УЗИ.
Развитие плода: 19–23 недели.
Малыш сосет пальчик, становится более энергичным. В кишечнике плода образуется псевдо-кал — меконий, начинают работать почки. В данный период головной мозг развивается очень активно. Слуховые косточки костенеют и теперь способны проводить звуки, малыш слышит маму — биение её сердца, дыхание, голос. Плод интенсивно прибавляет в весе, формируются жировые отложения. Вес плода достигает 650 г, а длина — 300 мм. Легкие на данном этапе развития плода развиты настолько, что малыш в искусственных условиях палаты интенсивной терапии может выжить.
Развитие плода: 24–27 недели.
Легкие продолжают развиваться. Теперь малыш уже засыпает и просыпается. На коже появляются пушковые волосики, кожа становится морщинистой и покрыта смазкой. Хрящи ушек и носика еще мягкие. Губы и ротик становятся чувствительней. Глазки развиваются, приоткрываются и могут воспринимать свет и жмурится от прямых солнечных лучей. У девочек большие половые губы пока не прикрывают малые, а у мальчиков яички пока не опустились в мошонку. Вес плода достигает 900–1200 г, а длина — 350 мм. 9 из 10 детей рожденных на данном сроке выживают.
Развитие плода: 28–32 недели.
Теперь легкие приспособлены к тому, чтобы дышать обычным воздухом. Малыш может плакать и отвечает на внешние звуки. Ребенок открывает глазки бодрствуя и закрывает во время сна. Кожа становится толще, более гладкой и розоватой. Начиная от данного срока плод будет активно прибавлять в весе и быстро расти. Почти все малыши преждевременно родившиеся на данном сроке жизнеспособны. Вес плода достигает 2500 г, а длина — 450 мм.
Развитие плода: 33–37 недели.
Плод реагирует на источник света. Прирастает тонус мышц и малыш может поворачивать и поднимать голову, на которой волосики становятся шелковистыми. У ребенка развивается хватательный рефлекс. Легкие полностью развиты.
Развитие плода: 38–42 недели.
Плод довольно развит, подготовлен к рождению и считается зрелым. У малыша отточены более 70-ти разных рефлекторных движений. За счет подкожной жировой клетчатки кожа малыша бледно-розовая. Головка покрыта волосиками до 3 см. Малыш отлично усвоил движения мамы, знает когда она спокойна, взволнована, расстроена и реагирует на это своими движениями. Ногти выступают за кончики пальчиков, хрящики ушек и носика упругие. У мальчиков яички опустились в мошонку, а у девочек большие половые губы прикрывают малые. Вес плода достигает 3200-3600 г, а длина — 480-520 мм.
Информация об абортах

Круглосуточная кризисная линия по вопросам незапланированной беременности была создана на территории Российской Федерации в 2018 году Общероссийским общественным движением «За жизнь!». Работа линии направлена на то, чтобы беременная женщина в кризисной ситуации получила всестороннюю поддержку и приняла самое важное решение — сохранить жизнь своему ребенку.
Любой аборт, как серьезное медицинское вмешательство, неизбежно несет за собой риск осложнений. Некоторые негативные последствия и осложнения после аборта могут быть характерными для определенного метода прерывания беременности.
Например, при медикаментозном аборте – легкие боли в области живота, тошнота, рвота, головные боли, головокружения, озноб, жар, маточные сокращения. В 1-2,5% при медикаментозном аборте беременность не прерывается, до 7,5% случаев происходит неполный аборт, в этом случае дополнительно делается выскабливание.
При вакуумных абортах риск неполного выхода плодного яйца выше, чем при медикаментозных. Кроме того, нарушения менструального цикла при мини-аборте более серьезные.
Самым опасным видом аборта является выскабливание (хирургический аборт), т.к. оно наиболее травматично. При хирургическом аборте возможно повреждение матки операционными инструментами.
Риск осложнений заметно снижается, если способ прерывания беременности выбран с учетом её срока. Осложнения, возникающие после аборта, делятся на две группы: ранние и поздние.
Ранние последствия аборта
Ранние осложнения развиваются во время аборта или сразу после него.
Выделения после аборта. Кровянистые выделения, появляющиеся после аборта, обычно продолжаются до недели и несколько обильнее обычных месячных. В некоторых случаях, слабое кровотечение продолжается до месяца. Необходимо обращать внимание на наличие примесей в выделениях после аборта, их цвет и запах. Это даст возможность вовремя заподозрить развивающееся осложнение и принять меры. Также важно контролировать объем кровопотери. Если после аборта выделения слишком обильные (расходуется две прокладки «макси» за час), нужно немедленно показаться врачу, т.к. это может свидетельствовать о неполном аборте. Появление запаха может говорить об инфекции.
Перфорация матки – одно из самых серьезных осложнений аборта. В ходе операции происходит разрыв стенки матки вводимыми инструментами. Риск этого осложнения увеличивается с продолжительностью беременности. Перфорация матки требует немедленного хирургического лечения, а в особо тяжелых случаях необходимо оперативное удаление матки. Кроме того, при перфорации стенки матки могут быть повреждены кишечник, мочевой пузырь или крупные сосуды. Иногда происходит разрыв или разрез шейки матки. Эти последствия могут существенно снизить вероятность наступления беременности после аборта или даже привести к бесплодию. При последующих беременностях затрудняется вынашивание, высокий риск разрыва матки при родах.
Сильное кровотечение – возникает при повреждении крупных сосудов, при миоме матки или после многочисленных родов. Требует срочной терапии, в тяжелых случаях делают переливание крови. При невозможности остановки кровотечения матку удаляют, т.к. длительная кровопотеря может привести к смерти женщины.
Неполный аборт – иногда во время аборта плодное яйцо удаляется не полностью. В этом случае развивается кровотечение, появляются боли в животе, может развиться хроническое воспаление матки –эндометрит. При этом осложнении проводится повторный аборт, удаляются остатки плодного яйца. Проникновение инфекции в полость матки во время операции может вызвать воспалительные процессы и обострение заболеваний органов малого таза –эндометрита(воспаления матки), параметрита (воспаления околоматочной клетчатки), сальпингита (воспаления маточных труб). В особо тяжелых случаях может развиться сепсис– заражение крови. Это состояние очень опасно для жизни, и требует срочного лечения антибиотиками.
Поздние последствия
Поздние осложнения после аборта могут возникать через месяцы, и даже годы после операции. Это хронические воспалительные заболевания, спаечные процессы, гормональные нарушения и нарушения функций органов половой системы.
Во время беременности в организме женщины происходят масштабные гормональные и физиологические перестройки, которые обеспечивают вынашивание, подготавливают организм к рождению, вскармливанию и т.д.
Аборт – сильный стресс для организма, при котором страдает в первую очередь гормональная система.
Нарушения менструального цикла
- когда после аборта месячные становятся нерегулярными, с частыми задержками – весьма распространенная проблема, она встречается более чем у 12% пациенток.
Причины нарушений менструального цикла после аборта:
Во-первых, во время аборта удаляется слизистый слой внутренней поверхности матки (эндометрий). При этом нередко повреждаются более глубокие слои, что приводит к образованию спаек и рубцов. Впоследствии, нарастание эндометрия происходит неравномерно. Из-за этого месячные после аборта становятся очень скудными, или наоборот, обильными и болезненными. В отличие от хирургического выскабливания, после медикаментозного аборта месячные обычно восстанавливаются сразу, т.к. механического повреждения эндометрия не происходит.
Во-вторых, сильный гормональный сбой приводит к нарушениям работы яичников. Развивается дисфункция, которая способствует возникновению других осложнений. Вот некоторые из них:
- миома матки,
- эндометриоз (врастание слизистой оболочки матки в мышечный слой),
патологическое разрастание эндометрия (гиперплазия),
- полипы эндометрия,
- поликистоз яичников,
- аденомиоз (видоизменение эндометриальной ткани вследствие воспаления маточных желез) и др.
Серьезные гормональные нарушения могут приводить к образованию доброкачественных и злокачественных опухолей. Эндокринные нарушения, вызываемые гормональным сбоем, включают в себя нарушения функций щитовидной железы и надпочечников, прерывание беременности существенно увеличивает риск возникновения рака груди. Воспалительные заболевания Прямо влияют на возможность вынашивания беременности после аборта, могут вызывать болезненные ощущения во время секса, в результате снижается сексуальное влечение, женщина реже испытывает оргазм.
Воспалительные заболевания, которые очень часто сопровождают аборты, могут негативно влиять на кровоснабжение плода - его питание и дыхание. Повышается риск замирания беременности, мертворождения, задержки роста плода, заболеваний новорожденных. При тяжелых осложнениях высока вероятность развития бесплодия.
Внематочная беременность встречается гораздо чаще среди женщин, перенесших аборт, т.к. спайки, образующиеся в маточных трубах, очень сильно затрудняют их проходимость.
Влияние аборта на последующие беременности
Аборт однозначно негативно влияет на репродуктивную функцию. Насильственное расширение шейки матки во время аборта приводит к ее ослаблению, что в дальнейшем может спровоцировать выкидыш. Угроза выкидыша при последующей беременности после одного аборта составляет 26%, после двух абортов – 32%, а после трёх и более – возрастает до 41%. Спайки и повреждения матки препятствуют закреплению плода в матке, его неправильное расположение, а перфорация может спровоцировать её разрыв во время родов.
Женское бесплодие - невозможность оплодотворения и вынашивания, может возникать в результате нарушения функция половых органов, при их повреждении или удалении. По мнению врачей, до 50% всех случаев женского бесплодия обусловлены ранее совершенными абортами.
Восстановление и реабилитация после аборта
Реабилитация после аборта направлена на то, чтобы снизить риск последующих осложнений. На продолжительность восстановления влияют возраст женщины, состояние ее здоровья, количество перенесенных ранее абортов и наличие детей (легче аборт переносят здоровые молодые женщины, имеющие детей).
Медицинская реабилитация включает в себя антибиотикотерапию, с целью предотвратить воспаление. Через некоторое время после аборта необходимо провести УЗИ, чтобы исключить неполный аборт или другие осложнения. Необходим осмотр маммолога-онколога, чтобы исключить появление новообразований в груди.
Часто назначают гормонотерапию (например, оральные контрацептивы), препарат должен подобрать гинеколог-эндокринолог с учетом гормонального фона женщины. Назначают витамины, восстанавливающие препараты, сбалансированное питание. Для лечения гинекологических заболеваний широко применяется физиотерапия, гинекологический массаж.
Еще одна важная составляющая восстановления – психологическая реабилитация. У женщин могут развиваться депрессии, чувство вины. Поэтому во многих случаях рекомендуется помощь психологов.
Секс и беременность после аборта После аборта рекомендуется воздерживаться от секса не менее 3 недель. Дело в том, что после аборта внутренняя поверхность матки представляет собой обширную раневую поверхность, очень уязвимую для любой инфекции. Во время секса сразу после аборта вероятность попадания инфекции существенно возрастает, что может вызвать серьезные осложнения.
Еще одна причина ограничения секса после аборта – высокая вероятность наступления повторной беременности. К сожалению, ни один способ контрацепции в настоящее время не дает 100% гарантии, а до тех пор, пока периодичность менструального цикла не установилась, вероятность наступления беременности после аборта велика, даже если вы считаете эти дни «безопасными». Беременность же сразу после аборта очень опасна для организма, который еще не успел восстановиться. Кроме того, оплодотворенная яйцеклетка, прикрепившаяся к свежей рубцовой ткани, будет получать мало питания.
Планировать беременность после аборта рекомендуется не ранее чем через полгода. Все это время необходимо использовать средства контрацепции во время секса.
Профилактика осложнений
Соблюдение нескольких простых правил может существенно снизить риск развития осложнений после искусственного прерывания беременности.
- Запрет секса в первые три недели после аборта,
- Контроль выделений, появившихся после аборта и при необходимости консультирование с врачом,
- Избегание физических нагрузок в течение первых 2 недель после операции, своевременное опорожнение мочевого пузыря и кишечника,
- Соблюдение правил гигиены (регулярно проводить туалет наружных половых органов кипяченой водой или отваром ромашки, носить белье из хлопка, в течение первого месяца после аборта запрещено принимать ванну, купаться в море или бассейне, посещать сауну),
- Посещение гинеколога не реже раза в полгода.

Начнем рассказ о развитии плода по неделям с самого начала — от момента оплодотворения. Плод возрастом до 8ми недель называют эмбрионом, это происходит до формирования всех систем органов.
Развитие эмбриона: 1-я неделя.
Яйцеклетка оплодотворяется и начинает активно делиться. Яйцеклетка направляется к полости матки по маточным трубам, по пути освобождаясь от оболочки. На 6—8й дни осуществляется имплантация яйца — внедрение в эндометрий. Яйцо оседает на поверхность слизистой оболочки матки и используя хориальные ворсинки прикрепляется к слизистой матки.
Развитие эмбриона на 2-3 недели.
Эмбрион активно развивается, начиная обосабливаться от оболочек. На данном этапе формируются зачатки мышечной, костной и нервной систем. Поэтому этот период беременности считают важным.
Развитие эмбриона: 4–7 недели.
У эмбриона формируется сердце, головка, ручки, ножки и хвост :). Определяется жаберная щель. Длина эмбриона на пятой неделе доходит до 6 мм. На 7й неделе определяются зачатки глаз, живот и грудь, а на ручках проявляются пальцы. У малыша уже появился орган чувств — вестибулярный аппарат. Длина эмбриона — до 12 мм.
Развитие эмбриона: 8-я неделя.
У плода определяется лицо, можно различить ротик, носик, ушные раковины. Головка у зародыша крупная и ее длина соотносится с длиной туловища; тельце плода сформировано. Уже существуют все значимые, но пока еще не полностью сформированные, элементы тела малыша. Нервная система, мышцы, скелет продолжают совершенствоваться. У плода появилась кожная чувствительность в области ротика (подготовка к сосательному рефлексу), а позже в области личика и ладошек. На данном сроке беременности уже заметны половые органы. Плод достигает 20 мм в длину.
Развитие плода: 9–10 недели.
Пальчики на руках и ногах уже с ноготками. Плод начинает шевелиться в животе у беременной, но мать пока не чувствует этого. Специальным стетоскопом можно услышать сердцебиение малыша. Мышцы продолжают развиваться. Вся поверхность тела плода чувствительна и малыш с удовольствием развивает тактильные ощущения, трогая свое собственное тельце, стенки плодного пузыря и пуповину. За этим очень любопытно наблюдать на УЗИ. Кстати, малыш сперва отстраняется от датчика УЗИ (ведь он холодный и непривычный!), а потом прикладывает ладошки и пяточки пытаясь потрогать датчик. Удивительно, когда мама прикладывает руку к животу, малыш пытается освоить мир и старается прикоснуться своей ручкой «с обратной стороны».
Развитие плода: 11 - 14 недели.
У малыша сформированы руки, ноги и веки, а половые органы становятся различимы (вы можете узнать пол ребенка). Плод начинает глотать, и уж если ему что-то не по вкусу, например, если в околоплодные воды (мама что-то съела) попало что-то горькое, то малыш станет морщиться и высовывать язык, делая меньше глотательных движений. Кожица плода выглядит прозрачной. Почки отвечают за производство мочи. Внутри костей образуется кровь. А на голове начинают расти волосики. Двигается уже более скоординировано.
Развитие плода: 15–18 недели.
Кожа розовеет, ушки и другие части тела, в том числе и лицо уже видны. Представьте, ребенок уже может открывать ротик и моргать, а также делать хватательные движения. Плод начинает активно толкаться в мамином животике. Пол плода возможно определить на УЗИ.
Развитие плода: 19–23 недели.
Малыш сосет пальчик, становится более энергичным. В кишечнике плода образуется псевдо-кал — меконий, начинают работать почки. В данный период головной мозг развивается очень активно. Слуховые косточки костенеют и теперь способны проводить звуки, малыш слышит маму — биение её сердца, дыхание, голос. Плод интенсивно прибавляет в весе, формируются жировые отложения. Вес плода достигает 650 г, а длина — 300 мм. Легкие на данном этапе развития плода развиты настолько, что малыш в искусственных условиях палаты интенсивной терапии может выжить.
Развитие плода: 24–27 недели.
Легкие продолжают развиваться. Теперь малыш уже засыпает и просыпается. На коже появляются пушковые волосики, кожа становится морщинистой и покрыта смазкой. Хрящи ушек и носика еще мягкие. Губы и ротик становятся чувствительней. Глазки развиваются, приоткрываются и могут воспринимать свет и жмурится от прямых солнечных лучей. У девочек большие половые губы пока не прикрывают малые, а у мальчиков яички пока не опустились в мошонку. Вес плода достигает 900–1200 г, а длина — 350 мм. 9 из 10 детей рожденных на данном сроке выживают.
Развитие плода: 28–32 недели.
Теперь легкие приспособлены к тому, чтобы дышать обычным воздухом. Малыш может плакать и отвечает на внешние звуки. Ребенок открывает глазки бодрствуя и закрывает во время сна. Кожа становится толще, более гладкой и розоватой. Начиная от данного срока плод будет активно прибавлять в весе и быстро расти. Почти все малыши преждевременно родившиеся на данном сроке жизнеспособны. Вес плода достигает 2500 г, а длина — 450 мм.
Развитие плода: 33–37 недели.
Плод реагирует на источник света. Прирастает тонус мышц и малыш может поворачивать и поднимать голову, на которой волосики становятся шелковистыми. У ребенка развивается хватательный рефлекс. Легкие полностью развиты.
Развитие плода: 38–42 недели.
Плод довольно развит, подготовлен к рождению и считается зрелым. У малыша отточены более 70-ти разных рефлекторных движений. За счет подкожной жировой клетчатки кожа малыша бледно-розовая. Головка покрыта волосиками до 3 см. Малыш отлично усвоил движения мамы, знает когда она спокойна, взволнована, расстроена и реагирует на это своими движениями. Ногти выступают за кончики пальчиков, хрящики ушек и носика упругие. У мальчиков яички опустились в мошонку, а у девочек большие половые губы прикрывают малые. Вес плода достигает 3200-3600 г, а длина — 480-520 мм.
ВИДЕО "Внутриутробное развитие ребенка"
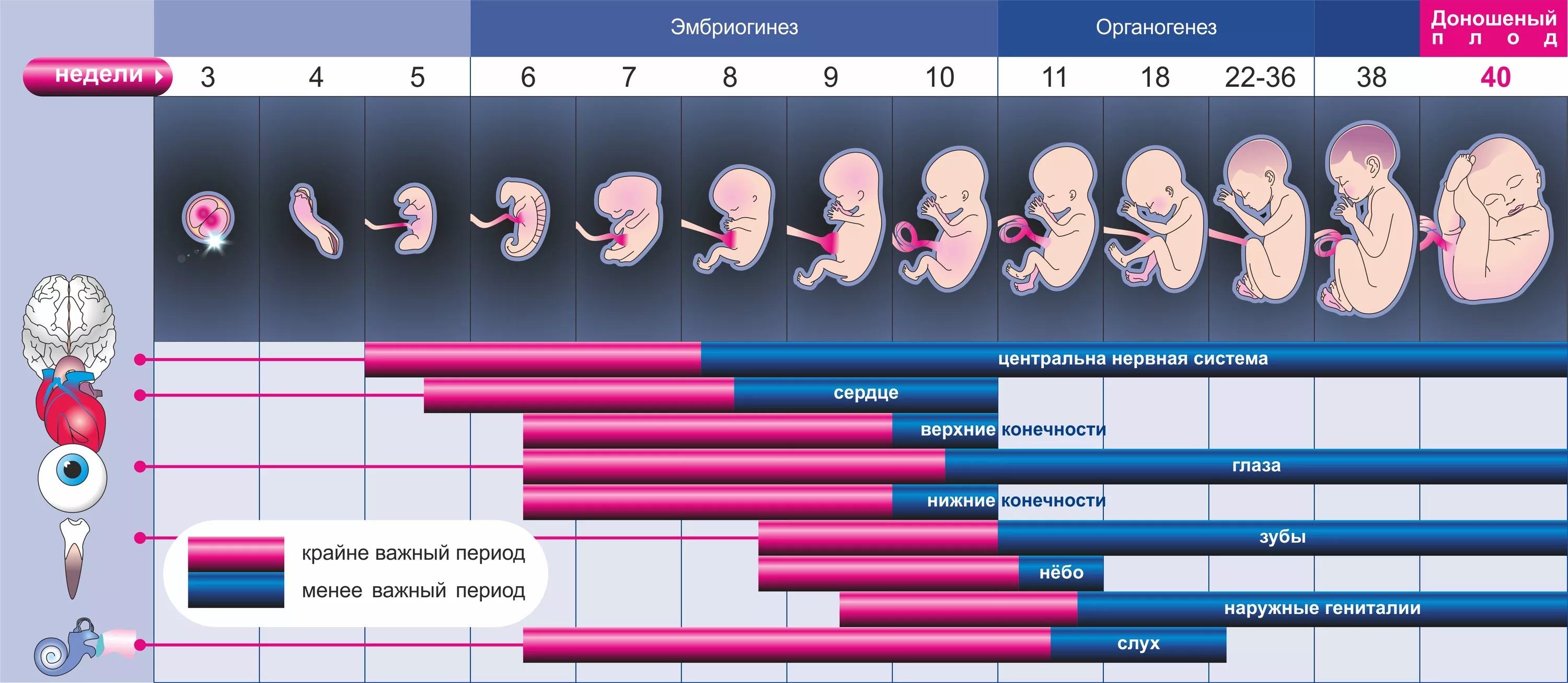

Медицинский аборт может выполняться медикаментозным или хирургическим методом.
При хирургическом вмешательстве непосредственно во время операции возможны следующие осложнения: осложнения анестезиологического пособия, травма и прободение матки с возможным ранением внутренних органов и кровеносных сосудов, кровотечение, что может потребовать расширения объёма операции вплоть до чревосечения и удаления матки и др. К осложнениям в послеоперационном периоде относятся: скопление крови и остатки плодного яйца в полости матки, острый и/или подострый воспалительный процесс матки и/или придатков матки, вплоть до перитонита, что потребует повторного оперативного вмешательства, не исключающего удаление матки и др. При выполнении аборта медикаментозным методом также наблюдаются осложнения, такие как остатки плодного яйца, прогрессирующая беременность, кровотечение, при развитии которых необходимо завершить аборт хирургическим путём.
Отдалёнными последствиями и осложнениями аборта являются: бесплодие, хронические воспалительные процессы матки и/или придатков матки, аденомиоз, нарушение функции яичников, внематочная беременность, невынашивание беременности, различные осложнения при вынашивании последующей беременности и в родах: преждевременные роды, нарушение родовой деятельности, кровотечение в родах и (или) послеродовом периоде.
Доказана связь аборта с развитием сердечно-сосудистых заболеваний, рака молочной железы нервно-психических расстройств.
Бесплодие — одно из печальных последствий, от которого страдают женщины после аборта.
Вероятность бесплодия после аборта достаточно высока и процент бесплодия после аборта составляет в среднем 10-15%, даже в том случае, если, кажется, что аборт прошел без осложнений. Особенно часто наблюдается бесплодие после первого аборта (аборт при первой беременности), поскольку в дальнейшем могут отмечаться различные нарушения репродуктивных функций женщины (осложнения беременности, выкидыши, бесплодие).
Основные причины бесплодия после аборта :
- Повреждение базального слоя, который обеспечивает обновление эндометрия, в который не может нормально имплантироваться яйцеклетка;
- Хронические воспалительные процессы (хронический метроэндометрит). Это приводит либо к очень ранним потерям, либо к замершей беременности;
- Развитие спаек, рубцов, эндометриоза;
- Гормональный сбой и нарушение менструального цикла приводит к эндокринному бесплодию.
- Психологическая травма.
Медицинский аборт может выполняться медикаментозным или хирургическим методом. При хирургическом вмешательстве непосредственно во время операции возможны следующие осложнения: осложнения анестезиологического пособия, травма и прободение матки с возможным ранением внутренних органов и кровеносных сосудов, кровотечение, что может потребовать расширения объёма операции вплоть до чревосечения и удаления матки и др.
К осложнениям в послеоперационном периоде относятся: скопление крови и остатки плодного яйца в полости матки, острый и/или подострый воспалительный процесс матки и/или придатков матки, вплоть до перитонита, что потребует повторного оперативного вмешательства, не исключающего удаление матки и др.
При выполнении аборта медикаментозным методом также наблюдаются осложнения, такие как остатки плодного яйца, прогрессирующая беременность, кровотечение, при развитии которых необходимо завершить аборт хирургическим путём.
Отдалёнными последствиями и осложнениями аборта являются: бесплодие, хронические воспалительные процессы матки и/или придатков матки, аденомиоз, нарушение функции яичников, внематочная беременность, невынашивание беременности, различные осложнения при вынашивании последующей беременности и в родах: преждевременные роды, нарушение родовой деятельности, кровотечение в родах и (или) послеродовом периоде.
Доказана связь аборта с развитием сердечно-сосудистых заболеваний, рака молочной железы нервно-психических расстройств.
При хирургическом вмешательстве непосредственно во время операции возможны следующие осложнения: осложнения анестезиологического пособия, травма и прободение матки с возможным ранением внутренних органов и кровеносных сосудов, кровотечение, что может потребовать расширения объёма операции вплоть до чревосечения и удаления матки и др.
К осложнениям в послеоперационном периоде относятся: скопление крови и остатки плодного яйца в полости матки, острый и/или подострый воспалительный процесс матки и/или придатков матки, вплоть до перитонита, что потребует повторного оперативного вмешательства, не исключающего удаление матки и др. При выполнении аборта медикаментозным методом также наблюдаются осложнения, такие как остатки плодного яйца, прогрессирующая беременность, кровотечение, при развитии которых необходимо завершить аборт хирургическим путём

Аборт является небезопасной процедурой и сопряжен с риском различных осложнений!
При обращении с целью прерывания беременности, Вам будет выполнено ультразвуковое исследование (УЗИ), в ходе которого Вы услышите сердцебиение плода. Вы не должны прибегать к аборту, если точно не уверены, что хотите прервать беременность, или у Вас нет медицинских показаний для этого.
Перед принятием окончательного решения о проведении аборта Вы должны обязательно быть проконсультированы психологом/психотерапевтом или другим специалистом, к которому Вас направит лечащий врач для доабортного консультирования.
Если аборт проводится до 12 недель без наличия медицинских или социальных показаний (по Вашему настоянию), то его можно выполнить не ранее соблюдения «недели тишины»
1. Каждая женщина самостоятельно решает вопрос о материнстве. Искусственное прерывание беременности проводится по желанию женщины при наличии информированного добровольного согласия.
2. Искусственное прерывание беременности по желанию женщины проводится при сроке беременности до двенадцати недель.
3. Искусственное прерывание беременности проводится:
1) не ранее 48 часов с момента обращения женщины в медицинскую организацию для искусственного прерывания беременности:
а) при сроке беременности четвертая - седьмая недели;
б) при сроке беременности одиннадцатая - двенадцатая недели, но не позднее окончания двенадцатой недели беременности;
2) не ранее семи дней с момента обращения женщины в медицинскую организацию для искусственного прерывания беременности при сроке беременности восьмая - десятая недели беременности.
4. Искусственное прерывание беременности по социальным показаниям проводится при сроке беременности до двадцати двух недель, а при наличии медицинских показаний - независимо от срока беременности.
5. Социальные показания для искусственного прерывания беременности определяются Правительством Российской Федерации.
6. Перечень медицинских показаний для искусственного прерывания беременности определяется уполномоченным федеральным органом исполнительной власти.
7. Искусственное прерывание беременности у совершеннолетней, признанной в установленном законом порядке недееспособной, если она по своему состоянию не способна выразить свою волю, возможно по решению суда, принимаемому по заявлению ее законного представителя и с участием совершеннолетней, признанной в установленном законом порядке недееспособной.
8. Незаконное проведение искусственного прерывания беременности влечет за собой административную или уголовную ответственность, установленную законодательством Российской Федерации.
Приложение
к приказу Министерства здравоохранения
Российской Федерации
от 7 апреля 2016 г. N 216н
ИНФОРМИРОВАННОЕ ДОБРОВОЛЬНОЕ СОГЛАСИЕ
НА ПРОВЕДЕНИЕ ИСКУССТВЕННОГО ПРЕРЫВАНИЯ БЕРЕМЕННОСТИ ПО ЖЕЛАНИЮ ЖЕНЩИНЫ
Я, нижеподписавшаяся, _____________________________________________________,
__________ года рождения в соответствии со статьями 20 и 56 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации" настоящим подтверждаю свое согласие на проведение мне искусственного прерывания беременности (нужное подчеркнуть):
медикаментозным методом;
путем хирургической операции с разрушением и удалением плодного яйца (эмбриона человека), которая проводится под обезболиванием.
- Перед направлением на искусственное прерывание беременности мне предоставлено время для обдумывания и принятия окончательного решения в течение (нужное подчеркнуть): 48 часов; 7 дней.
Часть 3 статьи 56 Федерального закона от 21 ноября 2011 г. N 323-ФЗ "Об основах охраны здоровья граждан в Российской Федерации".
В течение указанного периода:
Я проинформирована о сроке моей беременности, об отсутствии у меня медицинских противопоказаний к вынашиванию данной беременности и рождению ребенка;
Мне проведено / не проведено (нужное подчеркнуть) ультразвуковое исследование (далее - УЗИ) органов малого таза, в процессе которого продемонстрировано изображение эмбриона и его сердцебиение (при наличии сердцебиения): "___"__________ 20__ г. (указать дату проведения согласно отметке в медицинской документации или дату отказа от медицинского вмешательства, оформленного в установленном порядке);
я проконсультирована психологом (медицинским психологом, специалистом по социальной работе) по вопросам психологической и социальной поддержки.
- Я проинформирована врачом-акушером-гинекологом:
- о том, что имею право не делать искусственное прерывание беременности и не прерывать беременность;
- о том, что при условии строжайшего соблюдения правил проведения искусственного прерывания беременности могут возникнуть следующие осложнения:
- после проведения искусственного прерывания беременности, в том числе в качестве отдаленных последствий:
- бесплодие;
-хронические воспалительные процессы матки и (или) придатков матки; нарушение функции яичников; тазовые боли; внематочная беременность; невынашивание беременности;
- различные осложнения при вынашивании последующей беременности и в родах, преждевременные роды, различные осложнения родовой деятельности, кровотечение в родах и (или) послеродовом периоде;
- психические расстройства;
- опухолевые процессы матки;
- скопление крови в полости матки; остатки плодного яйца в полости матки, острый и (или) подострый воспалительный процесс матки и (или) придатков матки, вплоть до перитонита, что потребует повторного оперативного вмешательства, не исключая
удаления придатков матки и матки;
-во время проведения искусственного прерывания беременности:
-осложнения анестезиологического пособия;
-травма и прободение матки с возможным ранением внутренних органов и кровеносных сосудов;
-кровотечение, что может потребовать расширения объема операции вплоть до чревосечения и удаления матки, хирургического вмешательства на внутренних органах.
- Мне даны разъяснения врачом-акушером-гинекологом о:
- механизме действия назначаемых мне перед проведением и во время проведения искусственного прерывания беременности лекарственных препаратов для медицинского применения и возможных осложнениях при их применении;
- основных этапах обезболивания;
- необходимости прохождения медицинского обследования для контроля за состоянием моего здоровья после проведения искусственного прерывания беременности;
- необходимости приема лекарственных препаратов для медицинского применения в соответствии с назначениями лечащего врача;
-режиме поведения, в том числе половой жизни, гигиенических мероприятиях после проведения искусственного прерывания беременности и возможных последствиях в случае несоблюдения рекомендаций;
- методах предупреждения нежелательной беременности;
- сроках контрольного осмотра врачом-акушером-гинекологом.
- Я имела возможность задавать любые вопросы и на все вопросы получила исчерпывающие ответы. Мне разъяснены возможность не прибегать к искусственному прерыванию беременности и предпочтительность сохранения и вынашивания беременности и рождения ребенка.
- ЗАКЛЮЧЕНИЕ.
Получив полную информацию о возможных последствиях и осложнениях в связи с проведением искусственного прерывания беременности, я подтверждаю, что мне понятен смысл всех терминов, на меня не оказывалось давление и я осознанно принимаю решение о проведении мне искусственного прерывания беременности.
|
Пациент |
|||
|
(фамилия, имя, отчество) |
(подпись) |
||
|
Дата |
"___"__________ 20__ г. |
- Я свидетельствую, что разъяснил пациентке суть, ход выполнения, негативные последствия проведения искусственного прерывания беременности, возможность не прибегать к нему и предпочтительность вынашивания беременности и рождения ребенка, дал ответы на все вопросы.
- Подтверждаю, что рекомендовал пациентке проведение УЗИ органов малого таза для демонстрации изображения эмбриона и его сердцебиения (при наличии сердцебиения).
|
Врач-акушер-гинеколог |
|||
|
(имя, отчество, фамилия) |
(подпись) |
||
|
Дата |
"___"__________ 20__ г. |
МИЛОСЕРДИЕ. Великий Новгород. https://vk.com/miloserdievn
МЫ с Вами - неравнодушные люди, готовые откликнуться на чужую беду. Это и добровольцы, и сестры милосердия, и друзья милосердия.
Друг милосердия - это человек, который регулярно жертвует любую сумму на нужды подопечных службы. Помощь Друзей — это фундамент, на котором строится работа многих наших проектов.
Вкладывая свои силы, время и средства, помогая другим, мы помогаем себе и близким, своим примером, научиться любить, отдавать, быть милосердными.
Основные направления деятельности:
- Сохранение жизни (помощь беременным, находящимся перед выбором прерывания беременности и изменившим решение в пользу сохранения жизни ребенка);
- Помощь людям, попавшим в трудную жизненную ситуацию.
Проекты на сегодняшний день:
- Детские вещи в дар (Склад стационарный – Великий Новгород, ул. Нутная, д.8. левый вход);
- Мобильный склад детских вещей (выездные раздачи помощи жителям области; адресная помощь);
- Информационный проект по «Сохранению жизни». Буклеты для стендов женских консультаций;
- Работа со случаем (помощь людям, попавшим в трудную жизненную ситуацию);
- Регулярные акции по приему вещей для склада и продуктов, проводимые в торговых центрах.
Телефон для справок: +7 (911) 606-45-84
"Сохрани меня, Мама" помощь в сложных ситуациях. https://vk.com/sohranimenyamama
Сложные жизненные обстоятельства вынуждают вас идти на аборт? Мы найдем выход из "безвыходной" ситуации. Группа добровольцев осуществляет психологическую, юридическую, духовную и материальную поддержку беременных женщин и женщин с новорожденными, оказавшихся в кризисной жизненной ситуации. Помощь бесплатна. Звоните!
Сохрани свою жизнь. Защити своего ребенка!
Телефон: +7 (921) 691-72-25
Адрес: Славная улица, 41, Россия, Великий Новгород
1 февраля 2025 года размер маткапитала проиндексирован на 9,5%. Ранее была запланирована индексация про прогнозируемому уровню инфляции на 7,3%.
Что важно знать об индексации
Индексируется неиспользованный остаток материнского капитала. Если была использована часть средств, то увеличится сумма, которая осталась на лицевом счете.️
В карточке — актуальный размер маткапитала после индексации с 1 февраля 2025 года.
Проверить размер маткапитала: clck.ru/3G5JT3
Для вашего удоства все меры социальной поддержки собраны здесь
Региональный капитал "Первый ребенок".
Подберите себе меру поддержки! Заполните специальную форму и программа сама подберет и покажет список подходящих для Вас мер поддержки
Информацию о социальных выплатах можно посмотреть на сайте Социального Фонда России
В Новгородской области в 2024 году в государственных медицинских организациях отмечается уменьшение общего количества беременностей с абортивным исходом в сравнении с 2023 годом на 9,8% (с 1519 - в 2023 году до 1370 – в 2024 году). Зарегистрировано уменьшение количества абортов по желанию женщин на 16,6% (с 827 – в 2023 году до 690 – в 2024 году).
- В ГОБУЗ «НОКПЦ имени В.Ю. Мишекурина» в Центре медико-социальной поддержки (помощи) для беременных женщин, оказавшихся в трудной жизненной ситуации, поводятся бесплатные консультации юриста беременным женщинам (по желанию женщин).
- В регионе реализуется программа "Здравствуй, мама!", направленная на снижение количества абортов при поддержке Благотворительного фонда "Женщины за жизнь". В наших женских консультациях каждой обратившейся женщине по поводу беременности вручается папка с пинетками и буклет о мерах социальной поддержки. Данный проект включает в себя новый подход к работе с беременными женщинами, их мотивацию к отказу от прерывания беременности и рождению детей, информационное сопровождение женщин, оказавшихся в трудной жизненной ситуации о мерах поддержки, определение регламента общения и правил эффективной коммуникации.
- В целях укрепления репродуктивного здоровья и сокращения числа абортов в Новгородской области:
1. В работу врачей амбулаторной службы по профилю «акушерство и гинекология» внедрены речевые модули для создания у женщин положительных установок на рождение детей в ситуации репродуктивного выбора; проведено обучение врачей-акушеров-гинекологов, акушерок, руководителей медицинских организаций;
2. Проводится межведомственная работа по профилактике абортов. В медицинских организациях проводится доаборное медико-психологическое консультирование женщин. Эту работу выполняют психологи с привлечением священнослужителей (по желанию женщин).
После медико-психологического консультирования к работе подключаются специалисты социальной службы, которые осуществляют информирование женщин о мерах социальной поддержки при рождении детей (по желанию женщин).
В 2024 году прошли медико-психологическое консультирование 824 женщины, обратившихся для проведения аборта в государственные медицинские организации (3 отказались от консультирования), что составило 99,6% от всех (827) женщин, обратившихся для прерывания беременности (в 2023 году – 99,6%). Из них, обратились в государственные медицинские организации за направлением на аборт 792 женщин.
Из всех женщин, обратившихся в государственные медицинские организации за медицинской услугой по искусственному прерыванию беременности изменили свое решение прервать беременность - 137 или 16,6% (в 2023 году – 15,9%), из них обратились за направлением на аборт в государственные мед.организации и отказались от аборта - 137 или 17,3% (в 2022 году – 16,4%).
3. Проводится анкетирование женщин, обратившихся за медицинской услугой по прерыванию беременности, устанавливаются причины, побудившие женщин обратиться за направлением на аборт;
4. Проводится мотивационное анкетирование;
5. Проводится информирование беременных женщин о доступных федеральных и региональных мерах поддержки:
- В ходе проведения доабортного консультирования психологами и социальными работниками (выдача соответствующих буклетов, содержащих информацию о мерах поддержки);
- На стендах в женских консультациях, на официальных интернет-ресурсах ГОБУЗ «НОКПЦ имени В.Ю. Мишекурина»: сайт и в группе ВКонтакте размещена информация о мерах государственной и региональной поддержки беременных женщин.
6. Размещается наглядная информация с противоабортной тематикой, тематикой безусловной ценности человеческой жизни с момента зачатия, тематикой пропаганды семейных ценностей и многодетности, информации, способствующей формированию у женщин сознания необходимости вынашивания беременности путем создания положительного настроя, исключая негативную, устрашающую подачу информации в социальных сетях, на официальных сайтах, в помещениях медицинских организаций Новгородской области;
- Осуществляется передача информации в организации социальной службы о беременных женщинах и матерях зоны социального риска, нуждающихся в предоставлении особой государственной социальной поддержки и с целью организации дальнейшей реабилитационно-профилактической работы и социально-психологического патронажа, направленных на улучшение положения женщин, находящихся в трудной жизненной ситуации;
- Налажено сотрудничество регионального министерства здравоохранения с Новгородской Митрополией Русской Православной Церкви Московского Патриархата; взаимодействие медицинских организаций, подведомственных министерству с религиозными организациями Новгородской Митрополии РПЦ, организовано участие священнослужителей в доабортоном консультировании (по желанию женщин), во встречах с беременными в женских консультациях, проведение совместных «Круглых столов»;
- В Новгородской области обеспечена реализация плана информационно-коммуникационных мероприятий по формированию традиционных семейных ценностей и репродуктивных установок, направленных на рождение детей.
В рамках санитарно-просветительской профилактической работы проводятся занятия в средних и средних специальных образовательных учреждениях Новгородской области по формированию мотиваций у учащихся на ответственное отношение к материнству, к собственному репродуктивному здоровью и здоровью будущих поколений, формированию репродуктивного поведения, по формированию института традиционных семейных ценностей и многодетности, негативного отношения к абортам, повышению уровня информированности подростков о проблемах, связанных с инфекциями, передающимися половым путем.
Режим работы
Полезная информация
Права граждан
Условия и порядок предоставления медицинской помощи
Закон о защите прав потребителей
Права и обязанности граждан в сфере охраны здоровья
Памятка для граждан о гарантиях бесплатного оказания медицинской помощи
Памятка для граждан о гарантиях бесплатного оказания медицинской помощи
Правила внутреннего распорядка
Информация о платных медицинских услугах
Правила пользования гардеробом.


